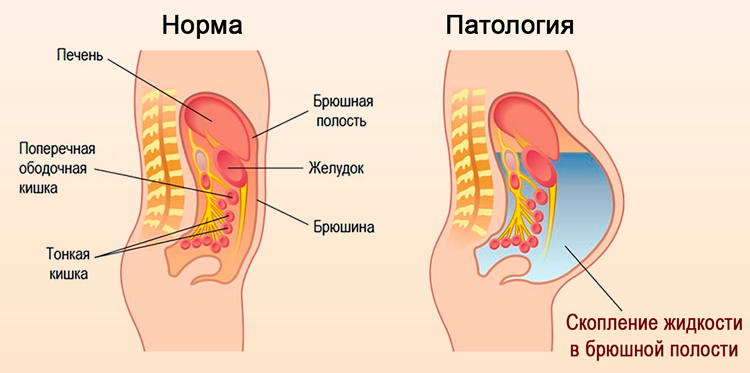
Асцит — это скопление свободной жидкости в брюшной полости. Патология способна возникать быстро или постепенно, в течение нескольких месяцев. Обнаружение асцита обычными клиническими методами возможно лишь при большом объеме свободной жидкости (больше 1,5 литра). Более 80% пациентов с данным заболеванием страдают декомпенсированным хроническим заболеванием печени, исходом которого является цирроз.
Асцит входит в комплекс симптомов синдрома портальной гипертензии. Последний также является проявлением цирроза печени (ЦП).
Причины возникновения
В некоторой медицинской литературе можно встретить старое название болезни — водянка живота.
Асцит при циррозе печени возникает в результате нескольких процессов, таких как:
- снижение онкотического давления в кровеносном русле;
- увеличение давления в воротной вене;
- задержка натрия и воды в организме.
Большинство медиков сходятся во мнении, что основной причиной развития асцита при ЦП является снижение уровня альбумина в сыворотки крови. Тем не менее это только одна из главных гипотез формирования недуга.
Асцит развивается как комплекс воздействия разных факторов.
Снижение концентрации альбумина приводит к уменьшению онкотического давления в кровеносных сосудах. По уравнению Старлинга происходит смещение равновесия водного баланса. В результате жидкость из сосудов попадает во внесосудистое пространство. Это проявляется развитием отеков и скоплением жидкости в различных полостях (плевральной, перикардиальной и брюшной).
Уровень альбумина снижается, так как печень не вырабатывает данный белок.
Так как при циррозе наблюдается изменение архитектоники печени, развивается затруднение венозного оттока из органа. Это провоцирует повышение давления в портальной системе, что сопровождается увеличением лимфообразования (дополнительно увеличивается выход белка из кровеносного русла).
Печень при ЦП не справляется со своими функциями, в результате разрушаются вазоактивные вещества, что приводит к расширению сосудов (преимущественно артериол органов брюшной полости). Организм реагирует на это повышением активности симпатической нервной системы, что стимулирует освобождение в почках ренина (как следствие — вырабатывается альдостерон надпочечниками) и секрецию гипофизом антидиуретического гормона.
Еще одним следствием симпатического гипертонуса является нарушение кровоснабжения почек. Это влечет за собой снижение клубочковой фильтрации с задержкой натрия и воды, что, в свою очередь, способствует образованию асцита.
Клинические проявления
Изолированно асцит при ЦП формируется крайне редко. Обычно клиническая картина заболевания складывается из проявлений:
- основного заболевания, которое привело к повреждению печени (например, признаки злоупотребления алкоголем);
- цирроза;
- синдрома портальной гипертензии.
Клинические проявления ЦП весьма разнообразны — от бессимптомных аномально повышенных печеночных показателей до признаков конечной стадии болезни.
Обычно задолго до появления асцита отмечаются утомляемость, тошнота, нарушение функции кишечника, снижение массы тела, повышение температуры, дискомфорт и боли в области эпигастрия и правого подреберья, кожный зуд, пожелтение склер и кожных покровов. Нередко отмечается анорексия. Иногда бывают носовые и желудочно-кишечные кровотечения, подкожные кровоизлияния (по типу гематом или синяков), кровоточивость десен. Может изменяться цвет мочи (темная, оттенка пива) и кала (становится светлее).
Первой причиной обращения к врачу является увеличение живота в размерах. Характерно его увеличение при уменьшении мышечной массы плечевого пояса и груди в связи с мышечной дистрофией. При осмотре обнаруживают признаки желтухи, ксантомы и ксантелазмы. При большом количестве асцитической жидкости могут появляться паховая и пупочная грыжи. Отмечаются изменения вторичных половых признаков: изменения типа оволосения, гинекомастия.
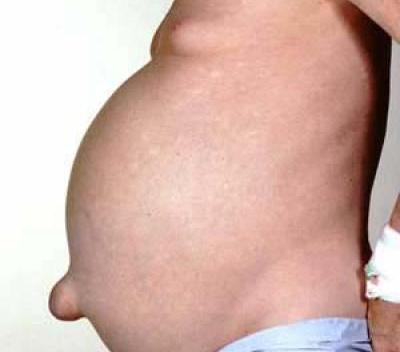
Для данного состояния характерны кожные «печеночные знаки»:
- пальмарная эритема (руки любителей пива);
- сосудистые звездочки на верхних конечностях, спине, груди, голове и шее;
- белый цвет ногтей;
- пальцы в виде «барабанных палочек»;
- увеличение околоушных слюнных желез в размерах (у лиц, злоупотребляющих алкоголем).
При простукивании живота (перкуссия) обнаруживается тупость над боковыми областями, посредине — тимпанит. При небольшом объеме свободной жидкости это исследование применяют в положении пациента стоя: определяется тупость или притупление в нижних отделах живота, которое исчезает в горизонтальном положении. Также используют такой пальпаторный прием, как определение флюктуации жидкости.
Специалист обращает внимание на снижение когнитивных возможностей пациента, что считается проявлением печеночной энцефалопатии.
Ранним признаком асцита является скопление жидкости в Дугласовом пространстве при пальцевом исследовании через прямую кишку или через влагалище. За асцит можно принять увеличение живота при беременности, кистах яичника, ожирении.
Обнаруживается гепатомегалия. При прощупывании печень плотная (может быть бугристой), с заостренным краем. Часто наблюдаются спленомегалия (у 30-50% пациентов), расширение подкожных вен живота (может доходить до симптома «голова Медузы» — на сегодняшний день крайне редкое проявление), вен пищевода и прямой кишки.
По мере прогрессирования ЦП и печеночной недостаточности могут обнаруживаться другие проявления (печеночный запах, кровотечение из варикозных вен пищевода и др.).
Диагностика
Диагностика направлена не только на обнаружение асцита, но и на выявление причины появления жидкости (то есть цирроз печени). Кроме клинических проявлений обращают внимание на жалобы больного (характерно наличие в прошлом эпизодов переливания крови, злоупотребления алкоголем, вирусного гепатита).
Немаловажное значение играют результаты лабораторных и инструментальных исследований:
- общий анализ крови — анемия, лейкопения и тромбоцитопения (2 последних симптома являются проявлением гиперспленизма — повышение функции селезенки);
- общий анализ мочи — увеличивается содержание билирубина и уробилиногена;
- биохимический анализ сыворотки крови — снижается уровень альбумина, увеличивается концентрация АлАТ, АсАТ, ГГТП, щелочной фосфатазы, билирубина и его фракций;
- коагулограмма — увеличиваются все показатели, что указывает на снижение активности свертывающей системы;
- серологические маркеры на вирусные гепатиты;
- УЗИ органов брюшной полости;
- сцинтиграфия (применяется редко) — определяются снижение поглощения печенью радиофармацевтического препарата, его неравномерное распределение и поглощение селезенкой и костным мозгом;
- КТ органов брюшной полости с контрастированием;
- пункционная биопсия печени под УЗИ-контролем;
- диагностический лапароцентез с исследованием асцитической жидкости;
- лапароскопия.
Противопоказанием для пункционной биопсии печени являются асцит и нарушение свертываемости крови.
Исследование асцитической жидкости
Более чем у 30% пациентов с ЦП и асцитом отмечается инфицирование асцитической жидкости до поступления в стационар или после госпитализации в клинику. Тем не менее плановый диагностический лапароцентез показан:
- всем пациентам с впервые обнаруженным асцитом;
- больным, поступившим в стационар.
Данную процедуру необходимо повторить, если во время пребывания в больнице состояние пациента ухудшается, особенно при присоединении признаков бактериальной инфекции. Для исследования нужно удалить из брюшной полости 30–50 мл жидкости. Целью этого метода обследования является выяснение причины асцита, однако выполнять весь перечень тестов каждому больному не обязательно.
К главным тестам относятся:
- подсчет клеточных элементов;
- бактериологический посев;
- определение концентрации альбумина и общего белка.
Самый важный анализ — подсчет количества лейкоцитов, так как благодаря ему можно быстро получить сведения о присоединении бактериальной инфекции.
Осложнения
Типичным осложнением асцита считается развитие инфекции. Единственным путем попадания микроорганизмов в жидкость является кишечник.
У пациентов с ЦП необходимо дифференцировать спонтанный бактериальный перитонит (СБП) от вторичного. Это связано с тем, что лечение первого — консервативное, а второго — хирургическое. Несмотря на то что на долю вторичного бактериального перитонита (ВБП) приходится менее 10% случаев инфицирования асцитической жидкости, возможность его развития следует предполагать у всех больных с нейтрофильным асцитом.
ВБП нужно подозревать в тех случаях, когда при исследовании жидкости обнаруживаются 2 или 3 из следующих критериев:
- концентрация общего белка более 10 г/л;
- глюкоза менее 500 мг/л;
- ЛДГ более 225 МЕ/мл (или выше верхней границы нормы для сыворотки крови).
При посеве асцитической жидкости у большинства таких пациентов отмечается полиинфекция, в то время как у больных с СБП — моноинфекция.
Больным с подозрением на ВБП требуется выполнить в экстренном порядке необходимые рентгенологические исследования с целью подтверждения диагноза и обнаружения места возможной перфорации полого органа.
К группе высокого риска по развитию спонтанного перитонита относятся пациенты:
- с ЦП и желудочно-кишечным кровотечением;
- с ЦП, асцитом и низкой концентрацией общего белка в асцитической жидкости (менее 10 г/л);
- с ЦП и СБП в анамнезе;
- с молниеносной формой печеночной недостаточности.
Лечение
Лечение асцита должно вестись параллельно с терапией цирроза печени. Для уменьшения выраженности симптомов патологии прибегают к консервативным и хирургическим методикам. К первым относятся соблюдение диеты и назначение диуретиков.
Пациент с асцитом при ЦП должен соблюдать следующие рекомендации по диетическому питанию:
- Калорийность пищи в 1800–2500 ккал/сутки — обеспечивается за счет адекватного поступления углеводов (280–325 г) и жиров (70–140 г).
- Уменьшение поступления с пищей белка (основной источник аммиака, который печень не способна нейтрализовать), который токсически действует на головной мозг. Белок рекомендуется ограничить до 40 г/сутки, при выраженной печеночной недостаточности возможен перевод пациента на зондовое и парентеральное питание с содержанием белка около 20 г/сутки.
- Ограничение поступления поваренной соли.
С целью уменьшения отеков и свободной жидкости в основных полостях организма назначаются диуретики (фуросемид по 40–120 мг в сутки в сочетании со спиронолактоном по 100–400 мг в день).
Если положительного эффекта не удается достигнуть при максимальных дозах данных препаратов, асцит считается рефрактерным — приходится прибегать к лечебному лапароцентезу с удалением жидкости из брюшины. При этой манипуляции осуществляют внутривенное введение раствора альбумина (6–8 г на 1 литр удаленной жидкости).
Всю жидкость из брюшной полости удалять не рекомендуется: это может вызвать нарушение функции почек.

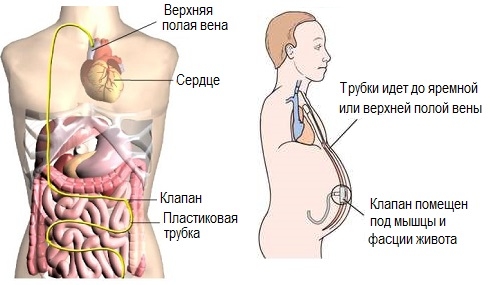
Оперативное лечение асцита в основном заключается в постановке шунта. Это делается с целью минимизации постоянного проведения лапароцентеза. Данную манипуляцию проводят редко.
Прогноз
Для дальнейшего прогноза используется классификация Чайлда-Пью, целью которой является оценка тяжести состояния пациента с ЦП. В последней выраженность асцита является одним из критериев при выставлении класса цирроза печени.
Сколько живут пациенты с таким недугом, однозначно сказать довольно сложно. Обычно чем тяжелее класс цирроза, тем более высока вероятность летального исхода. Например, летальность при классе С составляет не более месяца (иногда и 2-3).
Цирроз печени — неизлечимая болезнь. Единственным радикальным методом лечения данной патологии является трансплантация органа, которая выполняется не каждому пациенту в связи с наличием показаний и противопоказаний. Пока не будет устранен ЦП, окончательно избавиться от асцита не представляется возможным.