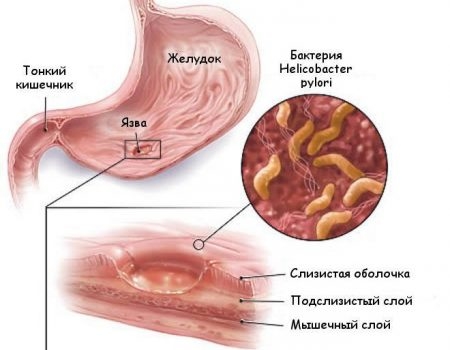
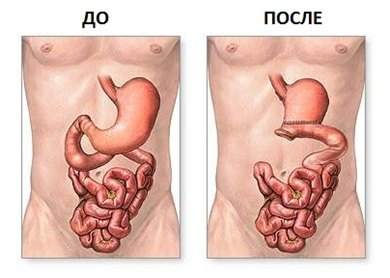
Резекция желудка — радикальная мера лечения того или иного заболевания желудочно-кишечного тракта. Классические методы удаления участка органа являются достаточно травматичными для пациента, однако прибегают к ним только в случае отсутствия положительного эффекта от ранее проводимой терапии.
Сегодняшние классические методы резекции желудка (по Бильрот 1, 2) несколько модифицированы и упрощены, в связи с чем увеличился список показаний для их проведения. Данное оперативное вмешательство является своеобразным спасательным кругом для тех групп пациентов, которые ранее считались неоперабельными. Выбор способа резекции зависит от локализации и размера пораженного участка, а также окончательного гистологического диагноза.
Показания и противопоказания
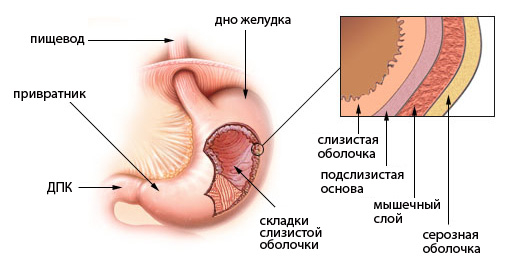
Все показания подразделяются на:
- абсолютные – при которых операция выполняется в любом случае;
- относительные – при которых имеется возможность разрешения патологического процесса без резекции желудка.
Кроме того, существует список состояний, при которых выполнение резекции органа противопоказано:
|
Абсолютные показания |
Относительные показания |
Противопоказания |
|
|
|
Предоперационная подготовка
В том случае, когда проведение операции плановое, необходимо назначить комплекс диагностических мероприятий, включающих в себя:
- Общий и биохимический анализ крови и мочи.
- Исследование свертывающей системы крови.
- Фиброгастродуоденоскопию (ФГДС).
- Биопсию.
- Электрокардиографию (ЭКГ).
- Флюорографию.
- Ультразвуковое исследование (УЗИ) органов брюшной полости.
- Консультацию узких специалистов.
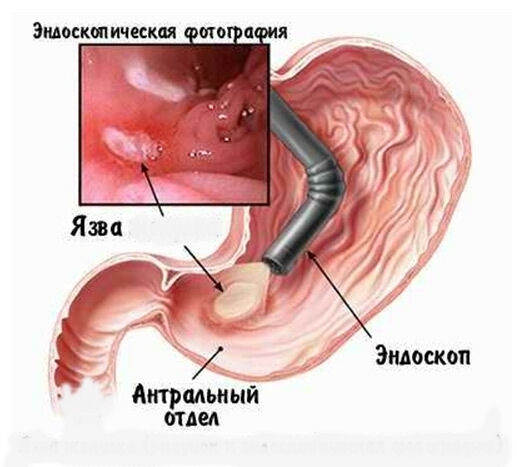
Резекция в экстренном порядке осуществляется при угрозе сильного кровотечения либо в случае прободения язвы – образования сквозного отверстия в стенке желудка, посредством которого его полость сообщается с брюшной.
В предоперационные меры входят голодная диета, назначение очистительной клизмы, промывание желудка, а также медикаментозная подготовка пациента к наркозу.
Ход вмешательства
Операция резекции желудка включает в себя следующие обязательные этапы:
|
Этап |
Описание |
|
I |
Заключается в определении операбельности органа. Осуществляется ревизия брюшной полости |
|
II |
Оперирующих хирург рассекает связки желудка в области малой кривизны, участвующие в придании ему устойчивого положения, тем самым делая орган мобильным |
|
III |
Удаление участка желудка |
|
IV |
Формирование анастомоза – сообщения полых органов – между культей желудка и двенадцатиперстной кишки |
|
V |
Наложение швов, установка дренажа |
Выбор методики резекции индивидуален и зависит от конкретных показаний, степени тяжести и локализации очага патологического процесса. Исходя из того, какой участок органа подлежит удалению, существуют следующие варианты хирургических операций:
|
Тип операции |
Описание |
Изображение |
|
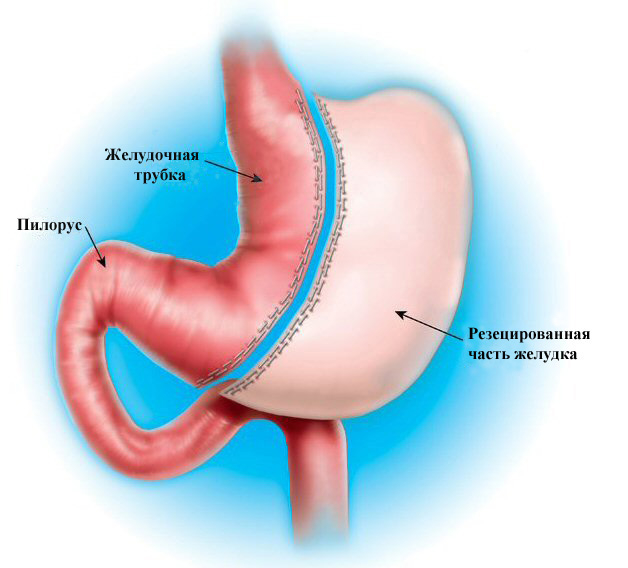
Экономная |
Резекции подлежит от 1/3 до 1/2 желудка |
 |
|
Обширная |
Удаление 2/3 органа |
 |
|
Субтотальная |
Резекция 4/5 желудка |
|
|
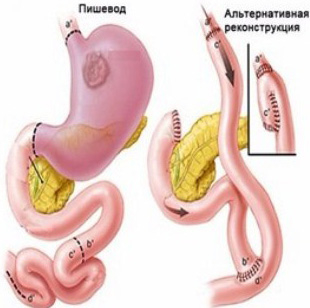
Тотальная |
Удаление 90 и более процентов органа |
 |
В зависимости от локализации иссекаемого участка выделяют:
|
Тип резекции |
Описание |
|
Дистальная |
Удаление пилорического отдела желудка |
|
Проксимальная |
Резекция кардиального участка – отдела, соединяющего желудок с пищеводом |
|
Срединная |
Удалению подвергается тело желудка. Пилорическая и кардиальная части остаются нетронутыми |
|
Частичная |
Характеризуется экономным удалением только пораженного участка желудка |
Наиболее распространенные методики
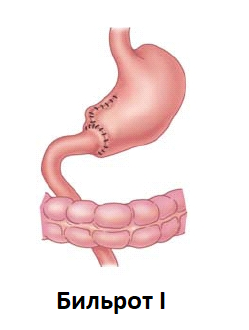
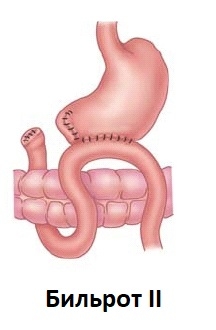
Наиболее традиционными способами резекции желудка являются операции по Бильрот 1 и Бильрот 2. Их главное отличие – различные типы формируемых анастомозов:
В зависимости от типа выбранной операции нормальное пищеварение в послеоперационном периоде восстанавливается в различные сроки: более ранняя нормализация желудочной деятельности наблюдается при малоинвазивной лапароскопической операции. Резекция желудка по Бильрот 1, 2 является значительно более травматичной, но в том или ином случае оперирующий хирург может отдать предпочтение именно ей.
Осложнения
Среди осложнений, возникающих как во время резекции, так и в послеоперационном периоде, наиболее часто встречаются следующие:
- Кровотечения.
- Инфицирование операционной раны.
- Перитонит.
В послеоперационном периоде чаще всего возникают:
- Несостоятельность сформированного анастомоза.
- Образование свищей – патологических каналов, соединяющих полые органы между собой или внешней средой – в месте сформированного соустья.
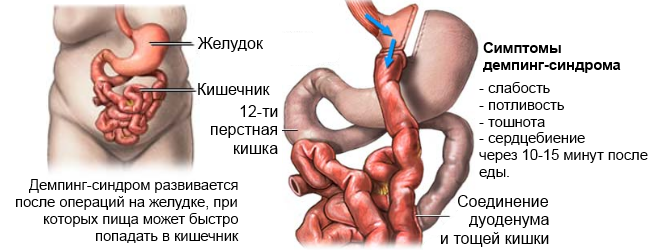
- Демпинг-синдром, или так называемый «синдром сброса». Характеризуется быстрым прохождением непереваренного пищевого комка из желудка в тонкую кишку. Физико-химическое и осмотическое раздражение двенадцатиперстной кишки приводит к ее резкому перераспределительному кровоснабжению, в результате чего снижается кровоснабжение мозга, нижних конечностей, но увеличивается приток крови к печени. Возникает гиповолемия. Клинически состояние проявляется ощущением дискомфорта в области эпигастрия после приема пищи, слабостью, учащением сердцебиения, потливостью, нарушением сознания вплоть до его потери. Спустя некоторый промежуток времени (15-20 минут) эти симптомы самостоятельно купируются.
- В случае хирургического вмешательства по поводу хронической язвенной болезни желудка существует вероятность ее рецидива, причем дефекты формируются в области слизистой оболочки, прилежащей к анастомозу. Чаще всего данное осложнение наблюдается после операции по Бильрот 1.
- Рецидив злокачественного новообразования вследствие его неполного удаления.
- Снижение массы тела — связано с уменьшением объема желудка, а также вследствие неприятных ощущений, возникающих при демпинг-синдроме.
- Синдром приводящей петли, возникающий как ожидаемое осложнение при операции по Бильрот 2. Осложнение связано с нарушением эвакуации содержимого двенадцатиперстной кишки и попадания некоторого количества пищи в приводящую, а не в отводящую петлю тощей кишки. Клинические проявления: распирающие боли в области правого подреберья, тошнота, рвота желчью, которая облегчает состояние пациента.
- Железодефицитная и B12-дефицитная анемия, связанные с удалением части слизистой оболочки, ответственной за выработку так называемого фактора Касла, благодаря которому витамин B12 всасывается и встраивается в метаболизм.
Демпинг-синдром развивается в 10-30% случаев резекции по Бильрот 2.
Питание и диета
Непосредственно после операции питание больного парентеральное (в обход желудочно-кишечного тракта), осуществляемое путем внутривенного введения питательных веществ (глюкозы и др.).
В послеоперационном периоде в полость желудка на 1-2 дня вводится назогастральный зонд, используемый для введения питательных растворов. При благоприятных условиях с третьего дня после операции больному дают разбавленный компот, отвар шиповника (20-30 мл 4-6 раз в день). Постепенно переходят на перетертую пищу: овощные пюре, бульоны, каши, нежирные супы. Блюда должны быть приготовлены на пару. Постепенно рацион становится более разнообразным, но питание остается лечебным. Диета включает в себя употребление сбалансированной пищи, исключение соли и других приправ. Все продукты подлежат термической обработке.
Средний объем порции не должен превышать 150 мл. Частота приема составляет 4-6 раз в сутки.
Строго воспрещается употреблять в пищу следующие продукты:
- Рыбные, мясные, фруктовые и овощные консервы.
- Жирные, жареные и копченые блюда с обилием специй.
- Домашние соленья, продукты в маринаде.
- Кондитерские изделия, сдобу.
- Сильногазированные напитки.
- Алкоголь.
Полная реабилитация пациентов, перенесших резекцию желудка, составляет 8-10 недель. Кроме соблюдения диетических рекомендаций им следует:
- Ограничить чрезмерные физические нагрузки в течение 8 недель.
- Носить эластичный бандаж в послеоперационный период.
- Принимать витаминные комплексы.
- При необходимости и после консультации с лечащим врачом употреблять ферменты (Мезим, Креон и др.), препараты соляной кислоты с целью улучшения пищеварения.
- Регулярно наблюдаться у специалиста для профилактики развития осложнений.
Полная адаптация организма к измененному процессу пищеварения составляет порядка 6-8 недель. В течение данного времени наиболее выражены демпинг-синдром и снижение массы тела. Впоследствии данные явления купируются. Через 6-12 месяцев жесткие диетические ограничения снимаются, и человек возвращается к привычной жизни.