Синдром острого живота — патология брюшной полости, которая проявляется тремя основными группами симптомов. Диагностика этого состояния проводится гастроэнтерологом. Лечение осуществляется посредством операции. При появлении первых признаков необходимо оказать неотложную помощь больному и вызвать медиков с целью госпитализации. Прогноз болезни зависит от индивидуальных особенностей организма, а также своевременности ее обнаружения.
Причины патологии
Синдром острого живота — комплекс различных признаков, возникающих у детей и взрослых, которые свидетельствуют о наличии болезненного процесса в брюшной полости и необходимости хирургического вмешательства. К факторам развития этой патологии можно отнести хирургические и нехирургические причины. В гинекологии, травматологии и абдоминальной хирургии (хирургическое лечение заболеваний и травм стенок и органов брюшной полости) синдром острого живота связан с внутрибрюшным кровотечением, которое встречается при таких состояниях, как:
- внематочная беременность;
- травмы живота;
- перфорация полых органов (возникновение сквозного дефекта).
Внутрибрюшное кровотечение характеризуется поступлением крови в брюшную полость, что вызывает раздражение брюшины. Если у пациентов наблюдается нарушение кровообращения в органах брюшной полости и малого таза, то это связано с появлением кишечной непроходимости, ущемленной грыжей и перекрутом яичка. При остром аппендиците, холецистите и панкреатите отмечается гнойный воспалительный процесс. К нехирургическим причинам появления синдрома относятся:
- острая кишечная инфекция;
- гепатит;
- кетоацитоз (осложнение сахарного диабета);
- гемохроматоз (нарушение обмена железа);
- инфаркт миокарда;
- плеврит (воспалительные процессы оболочки легких).
Основные симптомы
Синдром острого живота состоит из трех основных симптомов:
- абдоминальная боль (боль в животе);
- напряжение мышц передней стенки живота;
- расстройство перистальтики кишечника.
Болевой синдром имеет различные местоположение (локализацию), распространенность и выраженность. Сильные боли появляются при травмах брюшной полости и панкреонекрозе (заболевании поджелудочной железы). У пожилых людей и детей симптом, развившийся по причине интоксикации, имеет неинтенсивный характер.
В большинстве случаев болевой синдром острый. Пациенты жалуются на распространение неприятных ощущений в отдельные области или весь живот. Иногда боль носит схваткообразный и жгучий характер. При кишечной непроходимости и аппендиците происходит чередование эпизодов острой боли и мнимого благополучия. Болезненные ощущения сопровождаются икотой и рвотой. Воспалительная жидкость и кровь, которые накапливаются в животе, раздражают нервные рецепторы. Воздействие на окончания приводит к возникновению положительных симптомов:
- «ваньки-встаньки»;
- френикус-симптом.
Первый характеризуется усилением болезненности при переходе из положения сидя в горизонтальное. Именно поэтому больной сразу снова садится. Френикус-симптом заключается в появлении боли при надавливании между ножками грудинно-ключично-сосцевидной мышцы.
Мышцы живота напрягаются из-за раздражения листков брюшины экссудатом (жидкостью, которая выделяется при воспалении), содержимым пищеварительного тракта и кровью. Отмечаются изменение характера кала, запоры и задержка отхождения газов, что свидетельствует о наличии нарушений работы кишечника. Наблюдается жидкий стул (при аппендиците), отсутствие дефекации и газов возникает на фоне кишечной непроходимости.
Синдром острого живота иногда проявляется в виде анемии (малокровия). При этом отмечаются побледнение кожи, холодный пот и ощущение зябкости. У некоторых пациентов наблюдается безучастность ко всему происходящему, заторможенность, заострение черт лица и появление землянисто-серого оттенка кожных покровов.
Особенности патологии у детей
Триада симптомов у детей может отсутствовать. Если у ребенка нет основных признаков, но при этом он всегда лежит, подогнув колени к животу, не позволяет дотрагиваться до живота и сам постоянно держится за него, то следует обратиться к врачу. При этом отмечаются вялость, капризность и повышенная утомляемость.
Прогноз заболевания у детей неблагоприятный. Высока вероятность летального исхода. При своевременном обнаружении этого недуга (в течение 6 часов с момента начала) заболевание будет протекать с минимальными последствиями для здоровья ребенка.
Диагностика
Диагностика болезни осуществляется на основе анамнестических данных, жалоб больного и осмотра. Необходимо выяснить характер боли, а также место ее локализации и связь с приемом пищи. Наличие рвоты свидетельствует о нарушении прохождения (пассажа) еды по кишечнику.
Врач должен выяснить, не изменился ли стул и не появились ли примеси крови или слизи в каловых массах. Повышение или понижение артериального давления и частоты сердечных сокращений (ЧСС) свидетельствуют о наличии кровотечения или шока. Следует оценить форму живота и определить расположение источника боли.
Наблюдается расширение границ печени. Также проводят ректальное исследование, при котором у пациента возникает болезненность при надавливании пальцем на стенки прямой кишки. С помощью лабораторных методов обнаруживаются гнойно-воспалительные изменения в организме и анемия (малокровие).
Рентген ОБП (желудка, кишечника и поджелудочной железы) проводится в горизонтальном положении (при тяжелом состоянии больного) или в вертикальном. С помощью этого метода определяются свободный газ в животе, воспалительная жидкость и газ за брюшиной. Чтобы обнаружить перфорацию полого органа, необходимо ввести контрастное вещество и определить попадание его в брюшную полость. Если контраст смещается кпереди и к передней брюшной стенке, то это свидетельствует о панкреонекрозе.
С помощью УЗИ можно обнаружить наличие жидкости в брюшной полости. В некоторых случаях применяют лапароскопию (исследование органов брюшной полости посредством лапароскопа — трубки, которая состоит из линз и присоединена к камере).

Лечение
Лечение этой патологии осуществляется в хирургическом отделении. Если у больного обнаружен псевдоабдоминальный синдром (совокупность признаков, которые имитируют проявления этого недуга), то он переводится в отделение гастроэнтерологии. Подготовка к операции в тяжелом состоянии осуществляется в течение нескольких часов.
До постановки диагноза нельзя есть и пить, применять обезболивающие препараты, снотворные и делать клизмы. Использование анальгетиков способствует ослаблению боли и расслаблению мышц. Это приводит к ошибкам диагностики и беспричинному откладыванию хирургического вмешательства. После установления точного заболевания пациенты могут принимать спазмолитики (Папаверин).
Операция проводится в течение 6 часов после начала развития болезни. В этом случае прогноз заболевания будет благоприятным, а риска возникновения негативных последствий и осложнений не будет. Если пациент поступил в стационар в агональном состоянии (этап умирания), то операция осуществляется сразу, минуя подготовку.
Неотложная помощь
Оказание первой медицинской помощи осуществляется согласно следующему алгоритму:
- Вызвать бригаду скорой помощи или при невозможности эвакуировать человека в ближайший населенный пункт, а также описать симптомы, которые возникли у больного.
- Обеспечить пострадавшему покой: расположить в положение лежа или полусидя.
- На живот положить холод, чтобы замедлить процессы воспаления и остановить внутреннее кровотечение, а через каждые 15 минут рекомендуется делать перерывы на 5 минут.
- Если пациент жалуется на сильную жажду, то постоянно смачивать ему губы и полоскать рот.
- При потере сознания человека уложить на живот, а голову повернуть набок.
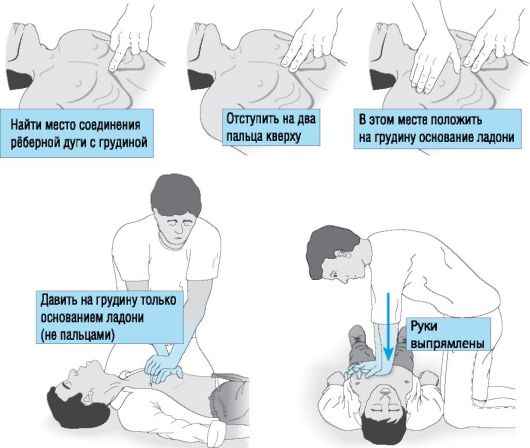
- В случае остановки сердца провести реанимационные мероприятия (непрямой массаж сердца и искусственное дыхание).
Пациенту нельзя принимать пищу и пить, греть живот. Не рекомендуется употреблять антибиотики и обезболивающие препараты, а также делать клизму и промывать желудок. Если больному предстоит длительная транспортировка, то можно дать ему антибиотик, чтобы продлить жизнь.
Одновременно с проведением непрямого массажа сердца следует осуществить искусственное дыхание согласно определенным правилам:
- Очистить рот больного пальцами, которые обернуты в ткань, и запрокинуть голову в затылке.
- Встать сборку от пациента, положить одну руку на его лоб, а вторую — под затылок и повернуть голову (рот будет открываться).
- Сделать глубокий вдох, немного задержать выдох, нагнуться к больному и обхватить своими губами область его рта.
- Зажать ноздри пострадавшего пальцами руки, которая располагается на лбу.
- После этого сделать выдох и освободить рот больного.
- В паузе сделать 1-2 вдоха-выдоха для себя, а потом повторить цикл (12-15 в минуту).

Профилактика и прогноз
Прогноз этого синдрома зависит от причины его возникновения, возраста больного и времени от начала появления признаков до госпитализации и операции. Он считается неблагоприятным при перитоните и некрозе кишечника. Эти патологии опасны для пожилых людей и детей.
Специфической профилактики синдрома острого живота не существует. Летальный исход от него в 5-8 раз ниже среди тех людей, которые были прооперированы в первые 6 часов после дебюта болезни. Чтобы избежать возникновения этого недуга, необходимо проходить ежегодно профилактический осмотр и своевременно начинать терапию различных соматических заболеваний.











