Геморрагический васкулит — заболевание сосудов, которое сочетается с поражением кожи, суставов, живота и почек. Эта патология возникает у детей, взрослых и беременных женщин. У детей в течении заболевания присутствуют некоторые отличия от взрослых.
При несвоевременном и неправильном лечении, а также наличии осложнений возможен летальный исход. Чтобы предотвратить возникновение этой болезни, нужно соблюдать меры профилактики.
Геморрагический васкулит: описание заболевания
Геморрагический васкулит (болезнь Шенлейна-Геноха, аллергическая пурпура, капилляротоксикоз) — системное воспаление сосудов микроциркуляторного русла с поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Это заболевание преимущественно встречается у детей в возрасте от 5 до 14 лет. Средняя заболеваемость у детей этого возраста составляет 23-25 человек на 10000. Наиболее подвержены этой патологии дети в возрасте от 7 до 12 лет.
Существует большое количество причин возникновения этого заболевания. Геморрагический васкулит развивается на фоне вирусных инфекций (герпес, ОРВИ, грипп), бактериальных и паразитарных патологий. На формирование этой болезни влияет аллергическая реакция на препараты, вакцинация и переохлаждение.
Считается, что эти факторы приводят к геморрагическому васкулиту, если у человека наблюдается генетическая предрасположенности организма к иммунным реакциям. В основе механизма формирования болезни лежит образование иммунных комплексов. Они циркулируют в крови, откладываются на внутреннюю поверхность стенки мелких сосудов и вызывают ее повреждение с возникновением воспалительного процесса и повышением ее проницаемости.
Основные клинические проявления и виды
В течении этого заболевания выделяют две фазы:
- острая (начальный период или обострение);
- стадия стихания (улучшение).
Существует несколько форм геморрагического васкулита, каждая из которых отличается своими преобладающими симптомами: простая (кожная), ревматоидная (суставная), абдоминальная (страдает брюшная полость), почечная и комбинированная (кожно-суставная).
| Форма | Проявления |
| Ревматоидная |
Происходит поражение артерий, которые снабжают пальцы рук. Отмечается некроз (отмирание тканей) вокруг ногтей, иногда появляется язва и гангрена. Пациенты жалуются на чувство онемения, покалывания и боль в конечностях. Иногда у больных возникают парезы (частичное нарушение двигательной функции) и покраснение белочной оболочки глазного яблока, а также повышенная чувствительность к свету. Наблюдается появление кашля, одышки и боли в груди. У некоторых больных отмечается озноб, лихорадка (повышение температуры тела), чрезмерная потливость в ночное время суток, снижение веса и слабость |
| Простая |
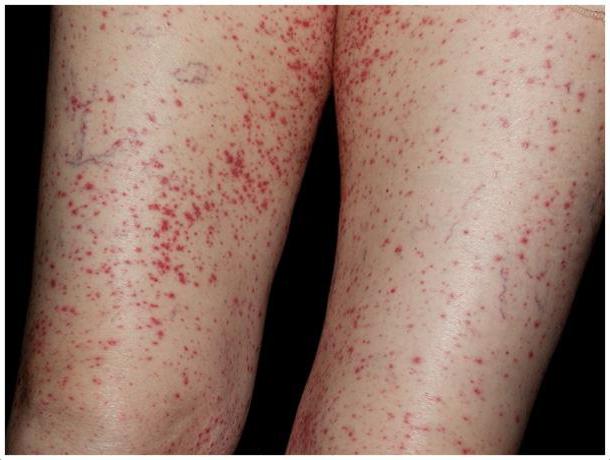
Возникают высыпания на коже в виде красных пятен. Они симметричны и появляются на разгибательной поверхности конечностей (голенях), бедрах. ступнях и ягодицах. Иногда они появляются на лице и предплечье. Пациенты жалуются на головную боль, потерю аппетита, вялость, слабость и повышение температуры тела |
| Абдоминальная |
Наблюдается появление болей в животе, тошноты и рвоты. Иногда возникает желудочно-кишечное кровотечение, которое сопровождается тахикардией (учащенным сердцебиением), рвотой цвета кофейной гущи и понижением артериального давления. Возникают кожные высыпания |
| Почечная |
Происходит поражение почек и появляются кожные высыпания. Иногда развивается почечная недостаточность |
| Комбинированная | Симптомы заболевания включают несколько форм |
Различают три степени тяжести геморрагического васкулита:
- легкая;
- средняя;
- тяжелая.
Заболевание легкой степени тяжести характеризуется тем, что сыпь носит необильный характер, а симптомы заболевания слабовыраженны. Средняя тяжесть проявляется в виде обильных высыпаний и болей в животе. Тяжелый геморрагический васкулит проявляется сильными высыпаниями, некрозом, заболеванием почек и желудочно-кишечными кровотечениями.
По характеру течения выделяют несколько форм геморрагического васкулита.
| Форма | Характеристика |
| Молниеносный | Патология развивается в течение нескольких суток |
| Острый | Заболевание формируется до двух месяцев |
| Затяжной | Болезнь появляется в течение двух-шести месяцев |
| Рецидивирующий | Повторно симптомы болезни возникают 3-4 раза в течение двух лет |
| Хронический | Клинические проявления сохраняются на протяжении 1,5 и более лет с рецидивами |
Симптомы
Все симптомы этой патологии выделены в следующие синдромы:
- кожный;
- суставной;
- абдоминальный;
- почечный;
- анемический;
- другие симптомы.
Кожный синдром проявляется области суставов, кистей, стоп, бедер, ягодиц, лица и туловища. После исчезновения кровоизлияний на их месте появляется потемнение участка кожи. Суставной синдром характеризуется болями в суставах, отечностью и изменением окраски кожи. Этот симптомокомплекс длится одну неделю.
Абдоминальный синдром заключается в том, что наблюдается боль в животе, которая локализуется в области пупка и носит приступообразный характер. Отмечается рвота и жидкий стул с прожилками крови. Язык больного отличается сухостью, кожа — бледная, а глаза запавшие. Болевой синдром проходит самостоятельно или в первые 2-3 дня после начала терапии.
Почечный синдром характеризуется появлением крови в моче, повышением артериального давления и отеков лица.
Кроме этого, встречается анемический синдром, при котором возникает одышка, боли колющего характера в груди, шум в ушах, слабость, снижение работоспособности, обмороки и головокружение.
Для этого заболевания характерно острое начало с повышением температуры тела. В самом начале его развития у всех пациентов наблюдается кожный синдром, т. е. возникают высыпания. При хроническом течении с частыми рецидивами после исчезновения сыпи возможно шелушение кожи.
Суставной синдром развивается в 70% случаев больных геморрагическим васкулитом. Поражения сосудов могут носить кратковременный характер или сохраняться в течение нескольких дней с интенсивной болью. У некоторых пациентов отмечается покраснение кожных покровов и отечность.
Абдоминальный синдром может возникать перед появлением кожного и суставного, или развиваться одновременно с ними. Отмечается нарушение стула, а в каловых массах обнаруживаются примеси крови. Почечный синдром развивается в 25-30% случаев.
У некоторых больных геморрагический васкулит сопровождается пневмонией в виде кашля с прожилками крови в мокроте, одышки. Отмечаются патологии сердечной системы. При поражениях сосудов головного мозга возникает головокружение, повышенная раздражительность, головная боль и эпилептические приступы. Это может привести к появлению менингита или кровоизлиянию в вещество головного мозга (геморрагическому инсульту).
Особенности патологии в детском возрасте
Геморрагический васкулит у детей, в отличие от взрослых, связан с инфекцией верхних дыхательных путей. Патология развивается на фоне следующих заболеваний:
- перенесенного гриппа;
- ангины;
- ОРВИ;
- ветряной оспы;
- скарлатины.
Переохлаждение, травмы, непереносимость лекарственных препаратов или их отдельных компонентов, аллергия и вакцинация также могут привести к развитию этой патологии.
У детей наблюдаются суставной, кожный, печеночный и абдоминальный синдромы, которые могут быть выражены в разной степени и комбинации. Наиболее распространенным является кожный синдром. На руках, ногах, ягодицах и торсе появляется несимметричная сыпь. Нарушение работы почек возникает редко и в основном без последствий.
Высыпания у ребенка располагаются в дистальных отделах нижних конечностей, которые по мере прогрессирования болезни распространяются на:
- бедра и ягодицы;
- живот;
- спину;
- верхние конечности.
Через несколько дней высыпания начинают бледнеть. По мере улучшения состояния они исчезают, и остается пигментация. Первыми симптомами являются поражения суставов (59-100% случаев) и желудочно-кишечного тракта (65%). В первую очередь страдают крупные суставы нижних конечностей.
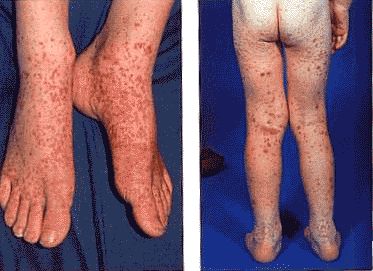
Иногда возникают некрозы, а высыпания покрываются корочками. После того как сыпь проходит, на этих участках тела остается пигментация. При заболевании геморрагическим васкулитом у ребенка суставной синдром возникает вместе с кожным. Сначала появляется кожный, а потом — суставной (через 2-3 часа — 2-3 дня).
Отмечается боль в крупных суставах, которая исчезает через несколько дней. Если у ребенка возникают новые высыпания, то суставный синдром появляется снова. Абдоминальный синдром встречается в 75% случаев и развивается перед кожным. Возникают боли в области живота схваткообразного или постоянного характера.
Абдоминальный синдром длится несколько дней и развивается на фоне кровотечений в стенку кишечника. Иногда появляется кровавая рвота и кал. Интенсивные кровотечения могут привести к острой анемии (малокровию) и потере сознания. Геморрагический васкулит может повлиять на возникновение аппендицита, острой кишечной непроходимости и язвы кишечника.
У детей иногда возникают сосудистые поражения легких и легочные кровотечения. Возможны поражения головного и спинного мозга. Если васкулит протекает в церебральной (мозговой) форме, то отмечаются головные боли. При различных формах у пациентов может появляться кровь в моче.
Особенности болезни в период беременности
Геморрагический васкулит может развиться на любом сроке беременности, а течение беременности зависит от тяжести заболевания и наличия осложнений. Эта патология у беременных женщин проявляется вышеописанными синдромами. Кроме этого, встречаются осложнения геморрагического васкулита.
Осложнения во время беременности у больных геморрагическим васкулитом встречаются чаще, чем у здоровых женщин. Отмечаются нарушения нормального течения беременности (гестоз), преждевременные роды и задержка развития плода. На этом фоне иногда возникают следующие негативные последствия:
- выкидыш — самопроизвольное прерывание беременности;
- отслойка нормально расположенной плаценты (нарушение ее прикрепления к матке с развитием кровотечения);
- плацентарная недостаточность (нарушение доставки к плоду кислорода и питательных веществ через плаценту — орган, который осуществляет связь матери и плода).
У беременных могут развиться осложнения:
- легочное кровотечение;
- кишечная непроходимость (нарушение транспорта содержимого по кишечнику);
- хроническая почечная недостаточность (нарушение работы почек);
- снижение уровня гемоглобина;
- гибель участка кишечника и развитие перитонита (воспаление брюшины).
Диагностика
Диагностика болезни осуществляется врачом-ревматологом. При обследовании и постановке диагноза необходимо учитывать возраст больного, анамнез заболевания, жалобы и анамнез жизни, наличие хронических или наследственных патологий, вредных привычек, выполнение вакцинаций и присутствие/отсутствие контактов с токсическим веществами.
Кроме этого, диагностику осуществляют на основании лабораторных и инструментальных методов исследования.
Лабораторные методы
В анализе крови встречается лейкоцитоз (увеличение количества лейкоцитов в крови) и повышение СОЭ (скорости оседания эритроцитов), а также повышение уровня тромбоцитов и эозинофилов. Анализ мочи позволяет обнаружить гематурию (увеличение количества крови), протеинурию (появление белка в моче) и цилиндрурию (повышенное содержание цилиндров в моче — слепков из белка). С помощью биохимического анализа можно определить увеличение иммуноглобулина А и СРБ (белок, который свидетельствует о наличии воспалительного процесса в организме).
Благодаря коагулограмме (исследованию гомеостаза) можно обнаружить отсутствие нарушения свертываемости при наличии признаков геморрагического синдрома (повышенная кровоточивость сосудов). При развитии кровотечения из почек или мочевыводящих путей появляются эритроциты в анализе мочи.
Можно взять кровь для биохимического анализа. Он позволяет определить уровень холестерина, глюкозы, креатинина (продукт распада белка), мочевой кислоты и электролитов (калий, натрий, кальций) для выявления сопутствующих патологий. Необходимо провести иммунологическое исследование на наличие антител к бактериям и вирусам. После анализов крови и мочи больному требуется назначить инструментальные исследования.
Инструментальные методы исследования
Если у пациента наблюдается почечный синдром, то ему необходимо обратиться за консультацией к нефрологу, пройти УЗИ почек и УЗДГ почечных сосудов для выявления аномалий развития сосудов почек и почечных артерий. Проба Зимницкого применяется для оценки способности почек к концентрации мочи. Нужно сдать мочу на биохимический анализ.
При абдоминальном синдроме следует проконсультироваться у хирурга-гастроэнтеролога, провести УЗИ брюшной полости. Если у пациента обнаружены примеси крови в каловых массах, то надо провести анализ кала на скрытую кровь.
Иногда применяется биопсия кожи и почек (взятие небольшого количества материала для дальнейшего морфологического исследования) с целью обнаружения поражений сосудов в виде воспаления и разрушений стенок.
Физикальный осмотр заключается в определении цвета кожи, работы и размеров суставов. Если у пациента произошел отек лица, то это свидетельствует о поражении почек. С помощью вирусологического исследования можно выявить вирусы гепатита В и С (в качестве причины геморрагического васкулита).
Для оценки длительности кровотечения прокалывают палец или мочку уха. Для этого заболевания характерно увеличение показателя. Время свертываемости крови оценивается появлением сгустка в крови, которая набрана из вены пациента.
Иногда используются эндоскопические методы исследования для выявления источника кровотечений:
- колоноскопия (исследование толстого кишечника);
- бронхоскопия (исследование дыхательных путей);
- лапароскопия (исследование брюшной полости);
- ФЭГДС (исследование пищевода, желудка и двенадцатиперстной кишки).
Пробы
Кроме этого, активно используются пробы:
- Проба щипка заключается в появлении подкожных кровоизлияний при сдавлении складки кожи под ключицей. При заболевании она положительная.
- Проба жгута заключается в том, что на плечо больного накладывается жгут на пять минут, а потом осуществляется оценка возникновения кровоизлияний на предплечье пациента. Проба положительная (появляются кровоизлияния).
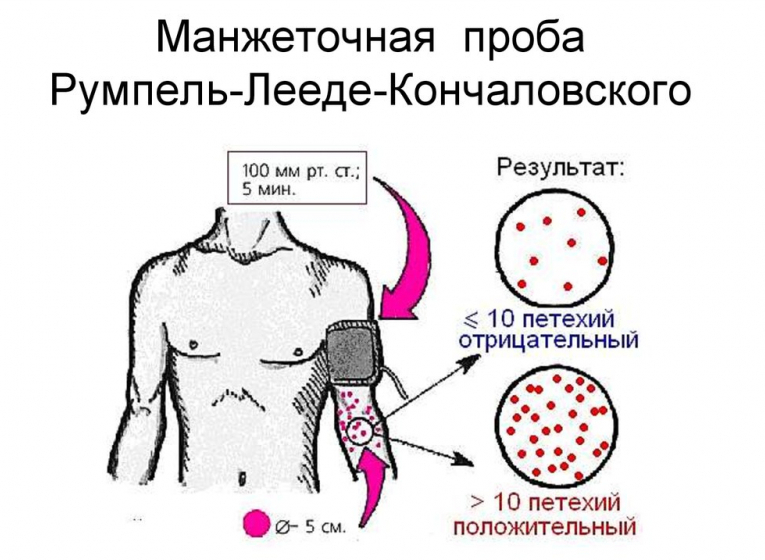
- Манжеточная проба выполняется следующим способом: на плечо человека накладывают манжет для измерения АД. В нее нагнетают воздух до давления 90-100 мм рт. ст. на 5 минут. После этого оценивают возникновение кровоизлияний на предплечье пациента. Проба положительная.
Лечение
Пациентам с этим заболеванием требуется соблюдать постельный режим, диету. Необходимо исключить прием антибиотиков и других препаратов, которые могут усиливать сенсибилизацию (чувствительность) организма. Основным медикаментом при лечении почечного синдрома, согласно клиническим рекомендациям, является гепарин или варфарин.
Иногда прибегают к использованию преднизолона. Чтобы избавиться от суставного синдрома, нужно применять противовоспалительные препараты (индометацин и ибупрофен). При поражениях кожи следует использовать сульфасалазин (по 500-1000 мг дважды в сутки) или колхицин (1-2 мг в сутки).

Пациентам назначают антигистаминные препараты (Цетрин, Фексадин). Чтобы подавить рост опухолей, необходимо использовать цитостатики (тиотепа, этопозид, топотекан). Активно применяются витамины с целью восстановления мембраны клеток.
Спазмолитические лекарственные средства назначают при выраженной интенсивности болей при абдоминальном синдроме (Но-Шпа).
Кроме медикаментозного лечения прибегают к хирургическому вмешательству. Если у пациента развивается почечная недостаточность, то необходимо провести трансплантацию почки. Иногда осуществляют удаление участка кишечника при тяжелом течении болезни.
Можно удалить вредные вещества из крови (плазмаферез).
Диета
Пациентам с геморрагическим васкулитом надо придерживаться диеты. При любой форме заболевания нужно исключить из рациона продукты, которые могут вызвать аллергические реакции. Запрещено употреблять какао, цитрусовые (апельсины, лимоны, мандарины), ананасы, персики, манго, гранаты, виноград, ягоды, шоколад и яйца. Пищу следует тщательно пережевывать. Еда должна быть приготовленной на пару или отварной.
Прием пищи осуществляется дробным маленькими порциями (по 5-6 раз в день). Нельзя употреблять слишком горячие и холодные блюда. Пища должна быть богата витаминами и минералами, которые укрепляют сосуды. Необходимо ограничить количество потребления соли до 8 г в сутки.
К разрешенным продуктам относятся:
- растительное масло;
- пудинг;
- овощные пюре;
- яйца всмятку;
- фрукты (яблоки и груши);
- кисель;
- суп из овощей;
- белый хлеб;
- молоко;
- кефир;
- нежирный творог;
- компот;
- нежирное мясо и рыба.
Народные средства
Кроме медикаментозного и хирургического лечения можно использовать терапию народными средствами в домашних условиях. К ним относятся:
- Настой из бузины, тысячелистника, крапивы и плодов японской софоры. Для его приготовления надо смешать травы, 8 ложек сырья залить 4 стаканами кипятка и настаивать в течение 1 часа. После этого лекарство надо процедить и принимать по 200 мл трижды в сутки.
- Настой из мяты, почек тополя, тысячелистника, хвоща, календулы и бузины. Он помогает избавиться от аллергии. Эти компоненты следует смешать, залить 500 мл горячей воды и настаивать 60 минут. Схема приема: по 100 мл два раза в день.
- Настой из травы пижмы, полыни, бессмертника, девясила. Сырье надо заварить в кипятке и настаивать 30-60 минут. Лекарство следует принимать по 2-3 ложки два раза в сутки.
- Листья бадана. 40 г сырья надо залить 200 мл воды. Принимать его следует ежедневно 2-3 раза в день.
- Пиявки. Их рекомендуется использовать для улучшения кровообращения.
- Зеленый чай. Напиток полезен для сосудов. Он укрепляет их стенки и восстанавливает организм. Его надо пить не менее 500 мл в день.
- Компрессы из сосновой смолы. Для их приготовления надо 200 г смолы растворить на водяной бане, добавить 50 г пчелиного воска и 40 г нерафинированного растительного масла. Массу из этих компонентов следует вымешать до однородности и остудить. Эти компрессы надо прикладывать на ночь или на 24-48 часов).
Рекомендуется употреблять по 30-40 капель спиртовых настоек элеутерококка, женьшеня или заманихи.
Иногда лица, которые страдают геморрагическим васкулитом, прибегают к применению сока крапивы. Схема употребления: 2 столовые ложки в день.
Профилактика и прогноз
Геморрагический васкулит редко приводит к смерти. В 50% случаев наступает полное выздоровление, а у других пациентов отмечается повторное возникновение заболевания через несколько месяцев или лет. Легкие формы этой патологии склонны к самопроизвольному выздоровлению после первой атаки. Частота рецидивов варьируется от одного за несколько лет до ежемесячных. Со временем заболевание приобретает моносиндромный характер (т. е. возникает один синдром).
При своевременном обнаружении и правильном лечении пациент выздоравливает в течение 1 месяца. В некоторых случаях возможна смерть больного в течение нескольких суток от начала возникновения болезни. Летальный исход случается на фоне:
- поражений сосудов ЦНС;
- внутримозгового кровоизлияния;
- почечного синдрома с присоединением осложнений.
Профилактика заболевания заключается в избавлении от вредных привычек (алкоголизм и курение).
Рекомендуется закаливаться и купаться в проруби, чтобы сосуды организма были в тонусе. Рекомендуется осуществлять ежедневные пешие прогулки на свежем воздухе. Можно заниматься физической культурой, но чрезмерные нагрузки недопустимы.
Первичная профилактика заключается в своевременном лечении инфекций (кариес, ангина). Нельзя заниматься самолечением, потому что неверная дозировка и длительность терапии может привести к негативным последствиям для организма.
Вторичная профилактика заболевания заключается в своевременном обнаружении геморрагического васкулита. Для этого нужно каждые полгода проходить полное обследование.
Профилактика осложнений при геморрагическом васкулите заключается в правильном и полном лечении этого заболевания. Надо избегать контакта с аллергенами, которые могут вызвать аллергическую реакцию. Профилактические прививки также запрещены.










