Атрофический гастрит — достаточно серьезная форма заболевания, которая считается предраковой. Она требует своевременного лечения и регулярного наблюдения у гастроэнтеролога. Недуг чаще развивается у мужчин, чем у женщин. Последние сталкиваются с хеликобактерной инфекцией, провоцирующей гастрит, если она есть у партнера. Риск развития патологии повышается у пациенток, которые часто сидят на строгих диетах. Данное заболевание характерно для среднего и пожилого возраста, у молодых людей встречается довольно редко.
Основные сведения
При данной форме гастрита воспалительные процессы приводят к разрушению желудочных желез и снижению выработки соляной кислоты. Хронический атрофический гастрит — прогрессирующее заболевание. Со временем оно приводит к полному разрушению обкладочных желез.
Вероятность возникновения рака зависит не столько от типа перестройки клеток (происходит замещение здоровых клеток патологическими образованиями), сколько от площади распространения процесса.
Атрофический гастрит подразделяют на:
- очаговый, при котором повреждение концентрируется в одном или нескольких участках;
- диффузный, когда подобный процесс охватывает слизистую в целом.
Наиболее легкой формой считается поверхностный атрофический гастрит. В этом случае степень вовлечения тканей в разрушительный процесс относительно невелика. Самая опасная форма — антральный гастрит, поскольку он развивается в том отделе, который в наибольшей степени подвержен воздействию соляной кислоты. Даже умеренно активный процесс причиняет существенный вред слизистой.
Основные причины атрофического гастрита сводятся к следующему:
- возрастные инволюционные изменения;
- хеликобактерная инфекция;
- генетическая предрасположенность;
- аутоиммунные процессы, при которых собственные антитела наносят вред желудочным клеткам.
Под действием любого из вышеперечисленных факторов клетки производят уже не соляную кислоту как основной компонент желудочного сока, а слизь. Происходит ухудшение всасывания витаминов и железа.
Атрофический гастрит протекает одинаково у представителей обоих полов, но у женщин чаще возникают симптомы железодефицитной анемии. Это происходит потому, что помимо внутреннего кровотечения при гастрите они теряют кровь еще и во время менструации.
Симптомы
Атрофическая гастропатия (этот устаревший термин все еще можно встретить в литературе) развивается довольно медленно, на начальных этапах выраженные проявления могут отсутствовать. Затем появляются характерные симптомы:
- тупые боли в эпигастральной области;
- неустойчивый стул, при котором диарея чередуется с запорами;
- боли в языке, жжение, изменения слизистой рта, сероватый налет;
- нарушение чувствительности конечностей;
- слабость, повышенная утомляемость, сонливость, сухие и ломкие волосы и ногти — признаки анемии;
- диспепсический синдром — снижение аппетита, изжога, отрыжка, тошнота, часто — рвота (причем в рвотных массах появляется желчь).
Постепенно происходит потеря веса, в тяжелых случаях развивается дистрофия. Значительно снижается иммунитет, человек часто простужается.
Медикаментозное лечение
Лечение атрофического гастрита начинается с выявления причины развития заболевания. Поскольку чаще всего это заражение хеликобактерной инфекцией или аутоиммунный гастрит, возможны две терапевтические стратегии. В первом случае речь идет об устранении возбудителя. Для этого придерживаются правил двух- или трехкомпонентной терапии.
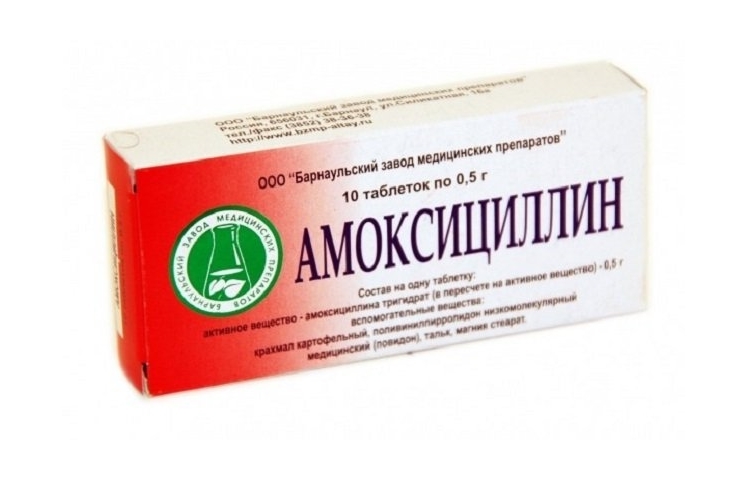
Принимают антибиотики (Амоксициллин) и ингибиторы протонной помпы (Омепразол), препараты висмута. Лечить хеликобактерную инфекцию можно только комплексным сочетанием этих лекарственных средств. Схема для каждого пациента подбирается индивидуально.
Достаточно эффективного лечения аутоиммунного гастрита не существует, поскольку современные методы не позволяют устранить его причины. Речь идет только о симптоматической терапии. Иногда применяются глюкокортикостероидные препараты. Они считаются особенно эффективными при анемии, но в течение длительного времени их принимать нельзя, поскольку они ведут к дисфункции надпочечников.
Рекомендуется принимать препараты янтарной кислоты, железа, поливитаминные комплексы. Назначаются гастропротекторы, из которых наиболее распространенными являются Мизопростол и Карбеноксолон.
Применяются и физиотерапевтические методы, к числу которых относятся:
- магнитотерапия;
- электрофорез с использованием различных лекарственных средств;
- тепловые процедуры, затрагивающие эпигастральную область.
Иногда назначается санаторно-курортное лечение, которое обычно представляет собой терапию определенным типом минеральных вод с высоким содержанием солей (только вне периода обострения).
Прогноз заболевания во многом зависит от возраста и состояния здоровья пациента. Важную роль играет своевременное начало лечения на ранних этапах заболевания. В молодом возрасте шансов на полное выздоровление гораздо больше. У больных старше 50 лет метапластические процессы в желудке могут развиваться быстрее, что приводит к опасным последствиям.
Прогноз для жизни в целом является благоприятным при своевременном начале лечения, прохождении полного курса антибактериальной терапии. При раннем начале терапии уже через пять лет происходит значительное улучшение состояния слизистой оболочки желудка.
Народные средства
Лечить атрофический гастрит народными средствами можно только в том случае, если они будут использоваться как дополнение к основной терапии.
Наиболее популярные рецепты описаны в таблице:
| Название | Описание |
| Напиток из молока и облепихи |
Применяется для восстановления тканей слизистой оболочки. Рецепт:
Пить средство нужно натощак каждый день в течение месяца, потом сделать перерыв. Напиток считается особенно эффективным на ранних стадиях заболевания |
| Отвар на основе льняного семени |
Способ приготовления:
Пить отвар нужно до еды, по 1 ст. л. 3-4 раза в день |
| Сбор на основе травы подорожника, лопуха, чабреца, полыни и зверобоя |
Взять все компоненты в равных частях. Далее:
Утром лекарство готово к применению, остается только процедить его. Средство нужно разделить на 3-4 приема. Курс лечения рассчитан на один месяц. Затем делается перерыв на неделю, после чего курс повторяют еще раз |
Диета
Диета при атрофическом гастрите играет важную роль. В фазе обострения заболевания назначается стол № 1а. Основные принципы:
- Пониженная энергетическая ценность рациона — до 2000 ккал в день.
- Исключение таких продуктов, как хлеб и любые мучные изделия, сыры и кисломолочные продукты, овощи и фрукты в сыром виде, пряности, жирные сорта мяса и рыбы, бобовые, кулинарные жиры.
- Введение в рацион таких блюд, как паровое суфле из нежирного мяса или рыбы, яйца (всмятку или в виде омлета) до 4 штук в день, сливки, молоко (по переносимости), суфле из нежирного творога, овощи только в виде гомогенизированного пюре (подойдет детское питание, которое продается в магазинах).
Из сладостей допускаются молочные кисели и фруктовые муссы. В блюда можно добавлять сахар или мед. Из жиров разрешены сливочное и растительное масло.
Примерное однодневное меню описано в таблице:
| Прием пищи | Блюда |
|
Завтрак |
2 яйца всмятку, стакан теплого молока |
|
Второй завтрак |
Чашка фруктового киселя или стакан молока |
|
Обед |
Молочный рисовый суп (крупа должна быть хорошо разварена), приготовленное на пару суфле из индейки |
|
Полдник |
Отвар шиповника, фруктовое желе |
|
Ужин |
Яйцо всмятку, небольшая порция молочной манной каши, которую можно приготовить с добавлением сахара |
Через несколько дней, по мере того как пройдут острые симптомы заболевания, назначается диета № 1, которая должна нормализовать пищеварение. В этом случае возможно увеличение энергетической ценности суточного рациона до 2900-3100 ккал, в зависимости от индивидуального состояния пациента и его образа жизни. Блюда сначала подают в протертом виде, затем постепенно переходят к измельчению.
Питание должно быть дробным, порции — небольшими. Разрешается употребление подсушенного белого хлеба, несдобного печенья, нежирных сортов мяса, из которых готовят паровые котлеты, бефстроганов и т. д. Допускаются нежирная ветчина и вареная колбаса (докторская). Можно есть котлеты из рыбы на пару.
Допустимое количество яиц снижается до 2 в день — их варят всмятку или готовят омлет. Постепенно можно употреблять кисломолочные продукты — неострый сыр (можно потереть и подать к каше или мелким макаронным изделиям), сметана, творог. Последний рекомендуется не в сыром виде, а в блюдах — пудингах или ленивых варениках. Овощи подают только в отварном виде, протертыми (кроме кабачков и тыквы — их можно просто мелко нарезать).
Через некоторое время (минимум через 2 недели и только после консультации с врачом) можно переходить к диете № 2. Основная цель на этом этапе — нормализация моторики желудка и кишечника. Диета предполагает нормальную энергетическую ценность рациона на уровне 2900 ккал, полноценное содержание белков, углеводов, жиров, витаминов. Меняются способы кулинарной обработки пищи: продукты можно варить, тушить, запекать, но без образования грубой корочки.
Из рациона исключаются:
- ржаной хлеб;
- свинина;
- баранина;
- утка;
- сало;
- цельное молоко;
- жирные сливки;
- мороженое;
- бобовые культуры.
Разрешаются:
- подсушенный пшеничный хлеб;
- разнообразные блюда из нежирного мяса и рыбы;
- практически все кисломолочные продукты;
- разваренные каши, за исключением перловой.
Картофель, морковь, свеклу можно есть в отварном, запеченном, тушеном виде, из них готовят пюре и запеканки. Помидоры, если они спелые, употребляют и сырыми. Исключаются огурцы, болгарский перец, лук, редис и т. д. Из сладостей нельзя есть халву и шоколад, пить газировку.
Примерное меню на один день будет выглядеть так:
| Прием пищи | Блюда |
|
Завтрак |
Творожное суфле, пара кусочков подсушенного хлеба или гречневая каша-размазня с молоком, стакан сладкого чая |
|
Второй завтрак |
Печеное яблоко |
|
Обед |
Бульон с мелкой вермишелью или яичной лапшой, паровые котлеты, морковное суфле |
|
Полдник |
Тосты из подсушенного белого хлеба, кусочек неострого сыра, чашка чая |
|
Ужин |
Картофельная запеканка или овсяная каша, сваренная на нежирном молоке, тост из подсушенного хлеба. Сливочное масло добавляется в блюда при приготовлении |