Обострение панкреатита сопровождается симптомами, напоминающими признаки серьезного отравления. В поджелудочной железе и ее протоках остаются ферменты и разрушают орган изнутри. Их всасывание в кровь приводит к появлению симптомов интоксикации организма. Необходима незамедлительная помощь в стационаре больницы из-за угрозы потери работоспособности поджелудочной железы – важной составляющей пищеварительной системы.
Определение приступа острого панкреатита
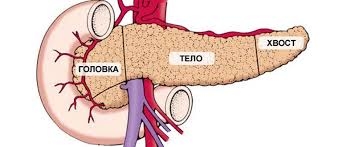
Приступ острого панкреатита начинается с появления сильного болевого синдрома. Место возникновения боли определяет локализацию воспалительного процесса:
- боль в правом подреберье – поражена головка железы;
- боль в подложечной области – патологический процесс в теле;
- боль в левом подреберье – воспаление в хвосте;
- опоясывающая боль, отдающая в спину, лопатку, за грудину – полное поражение железы.
Высокая интенсивность болевых ощущений объясняется вовлечением в патологический процесс нервных окончаний, которыми оплетена поджелудочная железа. Во время приступа человек может даже испытать болевой шок, потерять сознание.
Кинжальная боль – признак деструктивного воспаления. Если брюшина вовлечена в патологический процесс, боль утихает при надавливании на живот, а при отпускании возвращается. При подтягивании ног к животу сила боли снижается.
Если боль продолжает нарастать, происходит выраженное развитие процесса разрушения органа.
Характеристика присоединяющихся симптомов
Как острый панкреатит, так и хронический в период обострения характеризуются следующими симптомами, присоединяющимися к болевому синдрому:
- Повышенной температурой тела, скачками артериального давления. Интенсивность воспалительного процесса определяет самочувствие больного.
- Изменением цвета кожи лица. Происходит заострение черт лица, кожные покровы бледнеют, затем становятся землисто-серыми.
- Возникновением рвоты. Рвотные массы вначале состоят из непереваренной пищи, впоследствии – из желчных масс. После рвоты больной не испытывает облегчения.
- Потерей аппетита, сопровождаемой отрыжкой, икотой, сухостью во рту.
- Формированием запора или диареи. В острой фазе панкреатита чаще всего появляется пенистый зловонный стул, с непереваренными частичками пищи. По мере развития воспаления возникает запор со вздутием и затвердеванием мышц живота.
- Появлением одышки вследствие потери электролитов во время рвоты. У больного выступает липкий пот, на языке появляется желтый налет.
- Появлением синюшных пятен около пупка и на пояснице.
- Приобретением кожей мраморного оттенка, а в районе паха — сине-зеленого, из-за попадания под кожу крови из воспаленного органа.
- Пожелтением кожи и склер глаз. При пережатии желчного протока развивается механическая желтуха, возникает склерозирующий панкреатит.
Для острого панкреатита характерно быстрое ухудшение состояния больного, поэтому важно немедленное обращение за врачебной помощью.
Самостоятельное облегчение приступа
Больному для облегчения состояния при обострении панкреатита необходимо обеспечение трех составляющих: холода, голода и покоя. Нахождение больного в постели позволяет уменьшить поступление крови к органу и замедлить воспалительный процесс. При этом:
- Запрещен прием какой-либо пищи на протяжении 3 суток. Это необходимо для остановки выработки ферментов, усиливающих воспаление и боль. Можно пить негазированную воду, отвар шиповника, некрепкий чай без сахара.
- Показан холодный компресс на эпигастральную область. Грелка с холодной водой поможет успокоить боль, снять отек тканей.
- Разрешен прием следующих обезболивающих препаратов: Спазмалгон, Но-шпа (Дротаверин), Максиган.

Вызов скорой помощи при приступе острого панкреатита необходим, даже если у больного есть сомнения по поводу причины, вызвавшей боль. Опасность заключается в том, что боль может на время отпустить, а затем стремительно рецидивировать. Такая картина характерна для некроза поджелудочной железы. Прием лекарств с пищеварительными ферментами в составе лишь усиливает патологический процесс.
Облегчение может принести прием блокаторов протонной помпы: Рабепразола и Омепразола.
Если приступ спровоцирован приемом алкоголя, перееданием, травмой, необходима срочная госпитализация.
Осложнения
Острая форма панкреатита вызывает осложнения не только в органах брюшной полости, но и за ее границами. Есть риск развития таких заболеваний:
- флегмоны (нагноения) сальниковой сумки;
- перитонита;
- острых эрозий и язв ЖКТ;
- отека и абсцесса легких;
- пневмонии;
- экссудативного плеврита;
- нарушений углеводного обмена (повышения сахара в крови);
- гепатита.
Лечение острого панкреатита
Как лечить поджелудочную железу в период обострения, назначает врач — в зависимости от состояния больного.
Основными целями терапии выступают:
- купирование боли;
- разгрузка поджелудочной железы;
- стимулирование механизма ее самовосстановления.
Медикаментозная терапия
Лекарственная терапия состоит из назначения:
- новокаиновой блокады, спазмолитиков;
- локальной гипотермии (с помощью грелки со льдом);
- арентерального питания, с аспирированием желудочного содержимого антацидами и ингибиторами протонной помпы;
- ингибиторов протеолиза для дезактивирования панкреатических ферментов ингибиторами протеолиза;
- инфузий белковых и солевых растворов для коррекции гомеостаза: кислотно-основного, водно-электролитного, белкового;
- дезинтоксикационной терапии;
- антибиотикотерапии препаратами широкого спектра действия в больших дозировках для профилактики присоединения инфекционных осложнений.
Хирургическое лечение
В тяжелых формах обострения воспаления поджелудочной железы необходима операция. В зависимости от обширности воспалительного процесса, используются операции разных типов:
- очищение главного протока от камней;
- удаление фиброзных тканей.
Используется метод лапароскопии, устанавливаются дренажи. В послеоперационный период применяется интенсивная профилактика гнойно-септических осложнений, щадящее питание для восстановление работы органа.
Диета
Для обеспечения скорейшего выздоровления пациента необходимо соблюдение диеты в течение трех месяцев после начала обострения. Запрещены следующие продукты:
- кофе;
- шоколад;
- торты;
- пирожные;
- мороженое;
- газированные напитки;
- алкоголь.
Пищу не нужно сильно разогревать или охлаждать, она должна быть теплой. Порции — маленького размера, в 5–6 приемов. Организму в восстановительный период необходим дополнительный прием витаминов А, В, С, К, Р и фолиевой кислоты.
Благотворным считается включение в рацион молочных продуктов: простокваши, кефира, обезжиренного творога и сыра нежирных сортов. Основу питания должны составлять овощные и крупяные супы, заправленные сметаной низкой жирности. Разрешены каши из круп (кроме пшенной и перловой), макароны с растительным, сливочным маслом. Мясо и рыбу полезно употреблять приготовленными без использования жира: вареными, запеченными, на пару.
Постоянное соблюдение рационального режима питания поможет добиться длительной ремиссии заболевания. Нарушение спровоцирует обострение с немедленной госпитализацией.
Особенности панкреатита у детей
Причиной воспаления в поджелудочной железе у детей является аллергия на продукты или лекарства. Остро выраженных приступов панкреатита, как правило, нет. Наиболее опасная форма заболевания — гнойно-некротическая болезнь, способствующая постепенному присоединению инфекции. При этом возникает боль, локализующаяся в верхней части живота и отдающаяся во все органы ЖКТ. Снижается аппетит, возникает тошнота.
Анализ крови, показывающий наличие пищеварительных ферментов поджелудочной железы, подтверждает, что у ребенка панкреатит. С помощью УЗИ определяют, есть ли увеличение железы, отечность.
Лечение производится в условиях стационара. Ребенку нельзя есть три дня для остановки выработки ферментов. Можно только пить негазированную воду. Желудочное содержимое отсасывают.
Далее следует постепенный ввод пищи. Меню на последующие семь дней составляют каши на воде, сухарики, слабый чай. Стабильное состояние позволяет ввести в рацион нежирные сорта рыбы и мяса, приготовленные отвариванием. Пищеварительные ферменты (Креон, Мезим) облегчат переваривание пищи. Схема приема: 2 недели пить, 1 неделя перерыв.

Соблюдение диеты в течение 6 месяцев позволит восстановить функции органа.
Народные средства
Использование народных рецептов для облегчения обострения панкреатита допустимо только до установки диагноза. Средства, приготовленные в домашних условиях, эффективны при длительном приеме в период ремиссии заболевания:
- Кисель из овса. Промытый овес настаивать в воде сутки. После высушивания измельчить в муку. Развести 1 ст. л. такой муки в стакане воды и прокипятить 2-3 минуты. Дать киселю настояться 20 минут, процедить и пить теплым. Овсяный кисель полезен в свежеприготовленном виде, при хранении средство теряет свои полезные свойства.
- Картофельный сок. Выдавить сок из клубней с помощью соковыжималки или механическим способом: выжимая натертый картофель через марлю. Готовить его перед употреблением. На один прием потребуется 100-150 г сока. Пить перед едой натощак и в течение дня перед употреблением пищи. Порция сока каждый раз готовится отдельно.










