Болезненность в правом подреберье снизу у женщины может быть признаком развития аппендицита, колита, почечных колик и протекающих в кишечнике патологических процессов. Нередко причиной боли внизу живота справа становятся заболевания органов репродуктивной системы. К последним относятся воспалительные процессы, кисты, опухоли в яичниках и перекрут ножки опухоли. Диагностика заболевания осложняется отсутствием специфической клиники для различных заболеваний.
Боли в правом боку
Причины неприятных ощущений в области живота могут быть следующими:
- Острое воспаление, характеризующееся сильной болью в области пораженного органа. Боли в правом подреберье могут быть вызваны почечной коликой, аппендицитом или воспалением органов репродуктивной системы.
- Хроническое заболевание органов желудочно-кишечного тракта: колит (воспаление слизистой оболочки кишечника), холецистит (заболевание желчного пузыря).
- Схваткообразные эпизодические боли при сокращении матки, во время начавшегося менструального цикла.
[youtube]yF__IV0rPi4[/youtube]
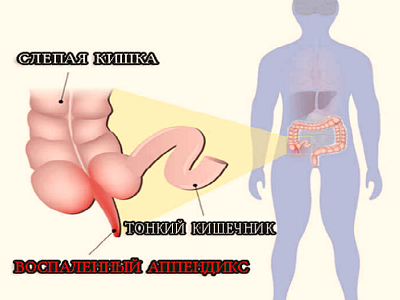
Аппендицит у женщин
Запоры, нередко возникающие при увеличении размеров матки у женщин, приводят к застою содержимого кишки. Задержка пищеварительных элементов является благоприятным фактором для поражения его слизистой оболочки стремительно размножающимися опасными бактериями. В случае с червеобразным отростком (аппендиксом) достаточно всего 6-12 часов застоя для развития аппендицита. К концу вторых суток воспаления в аппендиксе возможно образование опасного для жизни пациента осложнения — гангренозного аппендицита. В 80% случаях оно приводит к смерти, когда воспалительно-гнойный процесс начинает стремительно распространяться за пределы отростка.
Воспаление червеобразного отростка проявляется главным образом выраженными болевыми ощущениями. Но локализация и характер их могут меняться. Так во время беременности аппендикс смещается вверх и кнаружи передней брюшной стенки. Очаг боли при этом смещается также, что в совокупности с нередкими симптомами аппендицита — запором, рвотой, тошнотой — неверно интерпретируется как еще один признак беременности. А это приводит к затруднениям в обнаружении патологии вплоть до неверной ее диагностики. При остром аппендиците боль может иррадиировать в ногу, грудную клетку и спину.
Для диагностики заболевания используется правильно собранный анамнез девушки, в котором обязательно необходимо уточнить дату последней менструации, полового акта и вид используемой пациентом контрацепции. После сбора анамнеза производится забор крови на анализ, в котором преимущественно обращается внимание на количество содержащихся в ней лейкоцитов. Более точными методами диагностики являются ультразвуковое исследование органов брюшной полости и малого таза, исследование кровотока в червеобразном отростке. В тяжелых случаях прибегают к диагностической лапароскопии.
Основной метод лечения аппендицита —хирургическое вмешательство, в ходе которого производится удаление аппендикса. Во время послеоперационного периода пациенты проходят курс антибиотикотерапии, который проводится для профилактики развития осложнений. Острый аппендицит чаще других заболеваний органов брюшной полости вызывает перитонит, так как, в отличии от других органов, находится ближе к брюшине.
Воспаление придатков
К придаткам относят половые железы (яичники), маточные трубы и связочный аппарат, в который входят кровеносные сосуды и нервный ствол.
Причины воспаления придатков:
- раннее начало и ведение беспорядочной половой жизни;
- использование внутриматочных контрацептивов;
- переохлаждение, иммунодефицит или снижение иммунитета;
- хронические заболевания.
Вышеперечисленные факторы приводят к накоплению патогенных микроорганизмов в организме женщины, что может спровоцировать начало воспалительных заболеваний. Основным симптомом воспаления яичников является острая ноющая боль справа внизу живота, которая при движении усиливается. В случае двустороннего воспаления придатков болезненность в нижней части живота проявляется с обеих сторон. Нередко отмечается сопутствующее повышение температуры и необычные кровянистые выделения из половых путей.
Для диагностики заболевания также тщательно собирают анамнез. Особое внимание обращают на последнюю дату менструации, характер выделений, наличие хронических заболеваний репродуктивной системы и оперативных вмешательств. Общий анализ крови должен выявить типичные признаки воспаления — повышенное содержание лейкоцитов и соэ. Но главным критерием диагностики все же является ультразвуковое исследование, на котором будут хорошо просматриваться очаги воспаления.
Способы лечения воспаления придатков
В связи с тем, что основной причиной воспаления придатков являются болезнетворные микроорганизмы, в качестве этиотропного препарата применяются антибиотики. В основном это лекарственные средства пенициллинового ряда, тетрациклины и макролиды. Они назначаются в виде таблеток, а также растворов для внутривенных инъекций.
Дополнительно к этиотропным препаратам назначают симптоматическую терапию. Для этого применяют обезболивающие в виде вагинальных свечей и противовоспалительные препараты. Для стимулирования иммунитета назначаются иммуномодуляторы. От симптомов интоксикации избавляются с помощью внутривенного введения растворов глюкозы, реополиглюкина, гемодеза. После затихания признаков воспаления прибегают к методам физиотерапии: ультразвук, вибромассаж, парафиновые ванны, электрофорез. Это помогает избежать осложнений после воспалительных процессов, которые впоследствии способны привести к патологическому протеканию беременности.
Из народных методов лечения воспаления рекомендуют прополис, обладающий антисептическим и заживляющим свойствами. Данное вещество смешивают с облепиховым маслом в соотношении 1:1 и смачивают в приготовленном растворе марлевый тампон, который затем оставляют на ночь во влагалище. По истечении 10 дней симптомы воспаления проходят.
Одна из самых распространенных трав, используемых для борьбы с заболеваниями половой системы — боровая матка. Настойка, заготавливаемая из растения содержит 50 г боровой матки и 0,5 л спирта. Ее нужно 14 дней настоять в тени и процедить, а затем потреблять раствор 3 раза в день перед едой по 15 мл.
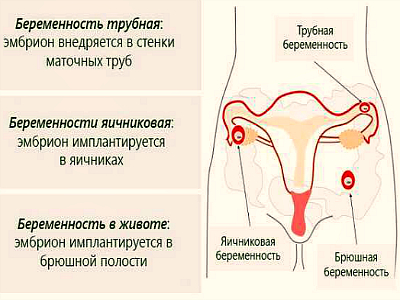
Внематочная беременность
Это неправильное закрепление плодного яйца за пределами матки. Чаще всего это происходит в маточных трубах, яичниках и в брюшной полости. И, так как эти органы не могут увеличиваться и сокращаться как матка, развитие беременности в них неизбежно приводит к разрыву органа, в который имплантировалось плодное яйцо. При отсутствии своевременного хирургического вмешательства внематочная беременность может привести к ряду серьезных осложнений вплоть до летального исхода.
Основными причинами внематочной беременности являются:
- воспалительные процессы в органах малого таза;
- аборты и выкидыши в анамнезе;
- оперативные вмешательства на придатках, матке, яичниках;
- патологическое развитие органов репродуктивной системы;
- задержка полового развития.
В результате разрыва стенок пораженного органа из-за увеличения размеров плодного яйца появляются: кровотечение из влагалища, боли внизу живота, отдающие в пах, поясницу и в область ануса. В результате потери крови снижается артериальное давление, женщина может упасть в обморок.
Специфических симптомов, указывающих на внематочную беременность нет. У пациентов появляются все основные признаки беременности: задержка менструации, набухание молочных желез, тошнота, изменение настроения, извращения вкуса и обоняния. Тест на беременность выдает положительный результат. Нередко женщины отмечают кровянистые мажущие выделения и болезненность в брюшной полости. Ультразвуковое исследование подтверждает наличие образования в яичниках и жидкость в брюшной полости.
Методы лечения внематочной беременности
Внематочная беременность — состояние, угрожающее жизни женщины. В полости малого таза находится множество крупных кровеносных сосудов, повреждающихся во время разрыва органа. Основным методом лечения является удаление маточной трубы или яичника, в котором расположено плодное яйцо. В таких случаях, когда женщина желает сохранить репродуктивную функцию, выполняется туботомия. Это вид оперативного лечения с сохранением маточной трубы.
В запущенных случаях, когда произошла обильная кровопотеря и возникло угрожающее жизни состояние, единственным методом терапии является лапароскопия с удалением трубы. В результате этого у женщины остается только одна функционирующая маточная труба, а шансы забеременеть заметно уменьшаются.
Для профилактики внематочной беременности необходимо:
- вовремя лечить воспалительные процессы в органах половой системы;
- использовать надежные методы контрацепции и избегать абортов;
- в случае возникновения нежелательной беременности выбирать малотравматичные способы — миниаборт, медикаментозный аборт.
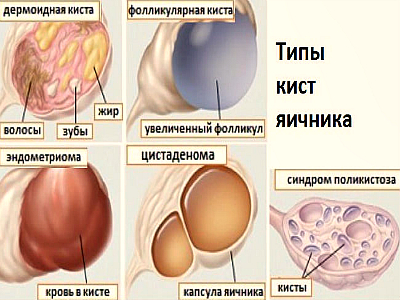
Киста яичника
Образование, локализующееся в ткани яичников, делят на две категории: доброкачественное и злокачественное. Киста имеет округлую форму, которая внутри заполнена жидкостью или различными тканями человека.
Виды кист яичника:
1. Функциональная. Возникает в результате нарушений в работе гормональной системы. Нарушения выработки гормонов чаще встречаются в конце репродуктивного возраста, примерно в 45-50 лет. Различают фолликулярную и кисту желтого тела.
- Фолликулярная киста развивается на месте созревшего фолликула в яичнике, в котором по какой-то причине так и не произошла овуляция. При этом фолликул начинает увеличиваться в размерах, наполняясь жидкостью. Кисты небольших размеров никак не проявляются и обнаруживаются случайно во время ультразвукового исследования. Увеличенные фолликулярные кисты могут разорваться, что будет сопровождаться болью в животе. В случае локализации кист в правом яичнике — острая пульсирующая боль появится в правом подреберье.
- Образование кисты желтого тела связано с накоплением жидкости или крови в полости желтого тела. Данное заболевание также никак не проявляется, но иногда осложняется разрывом яичника с кровотечением, что сопровождается сильной колющей болью в животе.
2. Дермоидная киста. Доброкачественное образование, в полости которого обнаруживаются жировая ткань, зачатки зубов, волосы, фрагменты костной системы. Такая киста растет постоянно, но очень медленно, но, постепенно расширяясь до больших размеров, начинает сдавливать нервные окончания соседних органов, вызывая тянущие боли внизу живота.
3. Истинные кисты. Являются злокачественными образованиями. Размеры увеличиваются за короткий промежуток и для лечения используется радикальный метод — удаление матки и придатков.
Основные проявления:
- боли в полости малого таза, которые усиливаются перед началом менструального цикла;
- задержка менструаций, кровотечения в период между месячными;
- неприятные ощущения, возникающие во время полового акта;
- болевые ощущения во время мочеиспускания.
Терапия
Вначале лечения проводится терапия с применением оральных контрацептивов. Курс лечения продолжается до 24 недель с сопутствующим ежемесячным наблюдением пациента у гинеколога для контроля за размерами кист. Если образование не уменьшается, то прибегают к хирургическим методам лечения. Объем оперативного вмешательства зависит от локализации и размеров кисты: проводится удаление яичника, удаление матки и/или придатков.
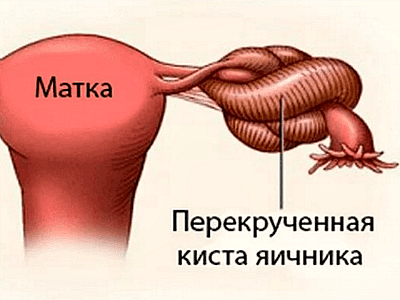
Перекрут ножки опухоли яичника
Осложнение, развившееся в результате загиба питающих кисту кровеносных сосудов, приводит к развитию ишемии, а после к некрозу опухолевой структуры. Причиной перекрута ножки опухоли яичника является резкое изменение внутрибрюшного давления, которое возникает при усиленной напряжении живота, запорах и наполнении мочевого пузыря.
Клинически это состояние проявляется резкой болью с последующим проявлением симптомов напряжения брюшины. Отсутствие своевременно оказанной помощи чревато развитием опасных осложнений — перитонита и сепсиса. Во время неполного перекрута ножки опухоли боли будут менее интенсивными, периодически накатывающими, могут совсем исчезать.
Для диагностики используют сбор жалоб и анамнеза, выясняют дату последней менструации и полового контакта. Спрашивают пациентку отмечала ли она появление мажущих кровянистых выделений, болезненность до наступления менструального цикла, нарушения мочеиспускания и признаки беременности. В анализе крови отмечается увеличение лейкоцитов, соэ, снижение количества эритроцитов и тромбоцитов. Во время ручного осмотра в области яичников обнаруживается плотное образование, которое при нажатии вызывает боль у пациентки. При ультразвуковом исследовании на месте опухоли появляется участок уплотнения с размытыми двойными контурами, что свидетельствует об отеке мягкий тканей.
Лечение при перекруте ножки опухоли яичника применяется только хирургическое: производится лапаротомия с последующим удалением яичника.
Почечная колика, колит и холецистит
Почечная колика связана с закупоркой мочеиспускательных путей камнем. Характеризуется резкими острыми болевыми ощущениями в брюшной полости. В анамнезе заболевания у пациента будут отмечаться хронические процессы в почках: пиелонефрит, гломерулонефрит.
Колит — это один из видов болезней кишечника, при котором воспалительный процесс локализуется в толстом кишечнике. Основным проявлением заболевания является тупая ноющая боль в животе и симптомы расстройства желудочно-кишечного тракта (рвота, понос, запор и так далее). Лечение колита (как и почечной колики) проводится в стационаре путем назначения медикаментов и сопровождается соблюдением предписанной врачом диеты и питьевого режима.
[youtube]DhZQrbRhgiA[/youtube]
Холецистит развивается чаще у женщин старше 45 лет. Основная причина развития заболевания — образование камней в желчном пузыре в результате нарушения обмена веществ. Клинически проявляется сильными болевыми ощущениями, которые усиливаются во время рвоты.
Лечение холецистита заключается в своевременном хирургическом вмешательстве с целью удаления образований.