Злокачественные новообразования в структуре смертности населения занимают одно из ведущих мест. По заболеваемости и смертности среди новообразований, рак прямой кишки занимает «почётное» третье место.
Большой проблемой является несвоевременное выявление данной патологии. Пациент просто может не заметить появления симптомов рака прямой кишки, а когда будет установлен диагноз, может быть уже поздно.
Факторы риска и предраковые состояния
Рак прямой кишки – это злокачественная опухоль прямой кишки и анального канала. Это значит, что не каждое новообразование в конечном отделе кишечника является раком. Однако эти состояния можно считать предраковыми с разной вероятностью малигнизации.
Так, одиночные полипы становятся злокачественными в 2-5% случаев. Аденомы прямой кишки малигнизируются с разной частотой в зависимости от размеров: до 1 см- 2%, 1-2 см – 25% и более 3 – 94%. Немаловажными являются канцерогенные факторы окружающей среды, например, бензпирен или производство асбеста. Важен и образ жизни больных. Так, частота появления данного онкологического заболевания выше у гомосексуалистов и больных папилломовирусом.
Облигатным (обязательным) предраком считается такое заболевание, как диффузный семейный полипоз. То есть при обследовании больного с подозрением на злокачественную опухоль следует обращать внимание на то, был ли рак кишечника у его родственников. Также к предраковым состояниям следует относить хронические поражения прямой кишки: анальные трещины, хронические проктиты и парапроктиты.
К факторам риска развития злокачественных новообразований следует относить возраст пациента. Так, после 55 лет риск развития рака увеличивается в 10 раз. Рацион является одним из предрасполагающих факторов риска. Развитию рака ректального отдела кишечника способствует преобладание животного белка и жиров в пище и малое количество овощей и фруктов, богатых клетчаткой. Последние благодаря клетчатке способны абсорбировать желчные кислоты и пищевые токсины, защищая таким образом слизистую толстого кишечника.
[youtube]3B2apZJg6SQ[/youtube]
Принятая классификация
Существует несколько классификаций опухолевых процессов. Разделяют раки по:
- TNM (размер опухоли, поражение регионарных лимфатических узлов, наличие отдалённых метастазов).
- Форме роста.
- Локализации.
- Гистологическому строению.
- Дифференцированности клеток.
- Наличию и локализации метастазов.
От этого будет зависеть злокачественность, прогноз и планируемое лечение.
По форме роста выделяют:
- Экзофитный – рост в просвет органа.
- Эндофитный – рост в толщу тканей кишечника.
- Смешанный – рост происходит в оба эти направления.
По локализации в отделе прямой кишки:
- Надампулярный рак – опухоль расположена на расстоянии больше 10-12 см от заднего прохода.
- Ампулярный рак – опухоль на высоте от 4 до 10 см от ануса.
- Рак в промежностном отделе – от зубчатой линии до 4 см.
- Рак заднего прохода (анальный канал)– опухоль расположена в пределах анального отверстия.
По гистологическому строению встречаются такие формы рака прямой кишки:
- Плоскоклеточный рак и меланома, чаще развивающиеся в анальном отделе.
- Ректосигмоидальная аденокарцинома, солидный рак обычно встречаются в ампулярном и надампулярном отделах конечного отдела толстой кишки.
По распространённости метастазов:
- Распространение раковых клеток в околопрямокишечные лимфатические узлы.
- Метастазирование в тазовую клетчатку.
В патологический процесс вовлекаются более отдалённые (параортальные и паховые лимфатические узлы).
Самая тяжёлая ситуация, когда метастазы появляются в органах пациента (печень, лёгкие и другие).
По степени дифференцировки клеток опухоли выделяют:
- Высокодифференцированный рак.
- Среднедифференцированный рак.
- Низкодифференцированный рак.
Чем выше степень дифференцировки клеток, тем обычно более длительное время требуется для развития опухоли. Такой рак имеет более оптимистичный прогноз, потому что опухоль растёт медленно и метастазы даёт не так быстро. Низкодифференцированный рак, в свою очередь, характеризуется высокой скоростью размножения клеток, что ведёт к снижению уровня их развития (они напоминают по своему строению стволовые). Также большое количество делений приводит к появлению ошибок в генетическом материале. Такой рак наиболее агрессивен, он быстро растёт и рано метастазирует.
Характерные признаки
Данное заболевание на ранних стадиях развития излечимо почти в 100 % случаев.
Существует такой миф, что рак прямой кишки у мужчин встречается гораздо чаще. На самом деле, это заболевание не имеет такого деления, и болеют им одинаково часто представители обоих полов.
Симптомы и признаки рака прямой кишки у женщин и мужчин одинаковы. Поэтому важно знать, какие именно признаки сопровождают эту патологию и когда следует обратиться к врачу для диагностики.
Ранние симптомы
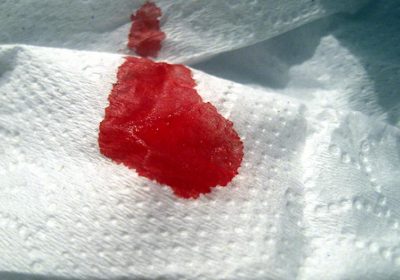
Первые признаки рака прямой кишки появляются достаточно рано. Обращает на себя внимание выделение крови. Кровь обычно появляется до акта дефекации или смешана с калом. При обследовании кровь в стуле обнаруживается более чем у половины людей с раком прямой кишки. Проявляется этот симптом незначительными по объёму выделениями, которые увеличиваются при прогрессирующем росте опухоли, однако массивных кровотечений не возникает.
Кровь в кале не обязательно указывает на рак, однако этот симптом является показанием к обращению в диагностический центр. Там будет назначен анализ на скрытую кровь. При положительном результате анализа необходимо обязательное проведение ректо- и колоноскопии.
К ранним симптомам также относятся расстройства функций кишечника. Возможным признаком развития новообразования является появление поносов, запоров (особенно если происходит закупорка просвета). Любые изменения характера стула, чередование запоров и поносов, ощущение неполного опорожнения кишечника, могут быть признаками развития рака прямой кишки.
При развитии рака в прямой кишке часто поражаются располагающиеся там железы, что приводит к появлению слизи в кале. А развивающийся вокруг воспалительный процесс обуславливает появление в стуле примеси гноя.
Также одним из симптомов может быть недержание кала и газов. Это возникает при низком расположении опухолевого образования и поражения мышц-сфинктеров.
Поздние проявления
Поздние симптомы чаще всего появляются уже при прогрессировании опухоли. Одним из признаков является боль. Она характеризует либо прорастание опухоли в подлежащие ткани, либо распад опухоли.
Проявлением онкологических заболеваний, в том числе и рака прямой кишки является ухудшение общего состояния. Наступает необоснованная усталость, пациент отмечает потерю веса. Постоянная потеря крови проявляется анемией и недостатком железа.
Осложнения
Опухолевый процесс чреват развитием определённых осложнений. Так, при росте опухоли в стенку кишки, возможно прорастание новообразования в соседние органы.
А при распаде такой опухоли возможна перфорация стенки с развитием калового перитонита и гнойных парапроктитов. При экзофитном росте может возникнуть полное перекрытие просвета кишки с возникновением непроходимости. Также, распад опухоли может привести к развитию профузного кровотечения.
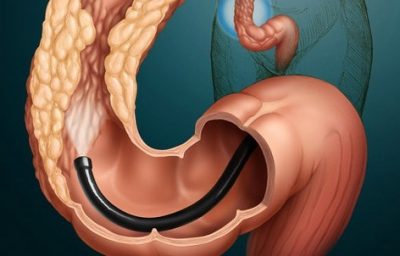
Диагностика
Появление каких-то из этих симптомов, а также наличие раковых и предраковых патологий у родственников является показанием к посещению врача. Вообще, для диагностики опухолевых образований используется ректо- или колоноскопия. Но на первом этапе применяется гемокультуральный тест «кал на скрытую кровь». При положительном результате теста у 60-70 % обследуемых находят либо полипы, либо рак прямой кишки.
На втором этапе проводится колоно- или ректоскопия. Для уточнения расположения и распространённости опухоли, а также состояния забрюшинных лимфатических узлов и наличия метастазов используются методики УЗИ, компьютерной и магнитно-резонансной томографии.
Для постановки диагноза может использоваться исследование опухолевых маркёров (раково-эмбриональный антиген). Также берётся биопсия из места опухоли на гисто- и цитологию для определения степени злокачественности. Симптомы рака прямой кишки у женщин автоматически добавляют в их обследование исследование влагалища для уточнения отношения опухоли к её стенкам.
Терапия
Главной проблемой в лечении онкопатологии прямой кишки является её поздняя диагностика. На ранних этапах развития данного вида рака возможно полное излечение от него. Лечение обычно хирургическое. В более сложных случаях в лечение добавляется лучевая или химиотерапия. В ситуациях, когда помочь пациенту невозможно, проводят паллиативные операции. Они направлены на восстановление качества жизни пациента, но не излечивают его от заболевания.
Сфинктерсохраняющие операции
В зависимости от того, насколько высоко от ануса расположена опухоль, применяются разные операции. Так, если рак находится выше 12 сантиметров от анального отверстия, применяется передняя резекция прямой кишки. Внизу живота проводится разрез, производится удаление поражённого сегмента (надампулярная часть прямой кишки и часть сигмовидной кишки). После этого производится соединение концов кишки, формируется анастомоз. Таким образом, целостность кишечной трубки сохраняется.
Следующая операция – брюшно-анальная резекция прямой кишки с её низведением. Её проводят, когда опухоль расположена на расстоянии 6-12 сантиметров от анального отверстия. Операция считается сфинктерсохраняющей, так как при этом не происходит формирование постоянной колостомы. Сама операция, так же как и передняя резекция начинается с разреза в нижней части живота. Производится оценка кровоснабжения ободочной кишки, её пересекают и подготавливают к низведению. После этого, через анальное отверстие производят перевязку и пересечение прямой кишки с сохранением мышц сфинктера. Низводят ободочную кишку с формированием колоректального анастомоза.
В тех случаях, когда наложение анастомоза невозможно или есть высокий риск его несостоятельности (пожилой возраст, общее истощение организма), возможно проведение брюшно-анальной резекции с наложением колостомы. Техника операции аналогична изложенной выше, но в конце операции производится наложение колостомы и ушивание культи прямой кишки через анальное отверстие. Операция имеет определённое преимущество над изложенной ниже брюшно-промежностной экстирпацией в связи с сохранением мышц сфинктера и возможность проведения реконструктивной операции с восстановлением непрерывности пищеварительного тракта.
Другие операции
Если опухоль расположена ниже 6 сантиметров от анального отверстия, то часто производят брюшно-промежностную экстирпацию. В настоящее время данная операция применяется относительно редко, в связи с развитием хирургического инструментария и изобретением новых методик, например, трансанального иссечения.
Поэтому брюшно-промежностная экстирпация проводится сейчас при больших опухолях, с глубокой инвазией в подлежащие ткани. Проводится экстирпация через два операционных доступа. Первый – через брюшную полость, второй – вокруг анального отверстия. Производят полное удаление прямой кишки, анального канала и сфинктера. Таким образом, становится невозможным впоследствии восстановить непрерывность кишечной трубки. После этого накладывают постоянную колостому.
Трансанальное иссечение – операция, которая проводится при небольших размерах опухоли, расположенных в нижней части прямой кишки. Эта операция также является сфинктерсохраняющей и не требует формирования постоянного противоестественного прохода.
Трансанальное иссечение представляет собой удаление через анальный канал поражённой части кишки. Опухоль удаляется специальным инструментом, иссечённый участок кишки ушивается. При данной операции не удаляются регионарные лимфатические узлы, а только часть кишки с опухолью. Это ведёт к достаточно высокому риску рецидива заболевания, если уже произошло их поражение. Поэтому данную операцию проводят после тщательного обследования, на небольших по размеру опухолях с медленным и неагрессивным ростом.
Лапароскопические и эндоскопические методы
В настоящее время распространяются лапароскопические операции и удаление опухолей прямой кишки эндоскопическими методами при колоноскопии. Лапароскопические операции проводятся через небольшие разрезы на коже и имеют преимущество в плане уменьшения длительности послеоперационного периода и низкой частоты развития осложнения.
При малоинвазивном раке, когда опухоль расположена в слизистом или подслизистом слое прямой кишки, возможно её удаление при проведении колоноскопии. Эту методику сочетают, например, с лазерной коагуляцией.
Также возможна эндоскопическая установка стента в прямую кишку при возникновении кишечной непроходимости. Данная операция не избавляет от опухоли и проводится, когда состояние пациента очень тяжёлое, а обычные хирургические методы он может не выдержать.
Как дополнительные методики при лечении рака прямой кишки используются лучевая и химиотерапия. Эти методы могут помочь уменьшить размер новообразования и таким образом улучшить прогноз операции или вообще дать возможность для её проведения. Также улучшается послеоперационный прогноз в плане рецидива заболевания на уже прооперированной кишке.
Последующее диспансерное наблюдение
Проведение хирургического удаления опухоли является наиболее эффективным видом лечения рака прямой кишки. Однако даже после изъятия новообразования, возможен рецидив развития данной патологии. Есть вероятность, что уже произошло метастазирование раковых клеток в лимфатические узлы или другие органы. Эти клеточные скопления были недоступны для диагностики современными методами в связи с малыми размерами. Но с течением времени начинается рост новых образований.
Поэтому для предупреждения рецидива опухоли необходимо проведение диспансерного наблюдения. Это позволит максимально рано обнаружить новообразования и начать лечение.
Поскольку наибольшее количество рецидивов приходится на первые два года после операции, то мониторирование состояния пациента является в этот период наиболее важным. Так, в первые два года каждые полгода необходимо проходить обследование. Оно включает в себя: общий осмотр, анализ на онкомаркеры (раково-эмбриональный антиген), проведение колоноскопии на наличие новых полипов (появляются у 20% процентов прошедших лечение).
Также может проводиться рентгенография, компьютерная диагностика и УЗИ органов брюшной полости и малого таза. При этом доктор проводит поиск признаков появления опухоли в других органах и тканях. В следующие года подобный осмотр обычно проводится раз в год.
[youtube]e00jwAdptrQ[/youtube]
Заключение
Статистика относительно выживаемости пациентов с раком прямой кишки не самая утешительная. По проценту смертности от раковых заболеваний он занимает третье место в России, как среди мужчин, так и среди женщин. Связано это в основном с поздней диагностикой. Так, только у одного из пяти больных опухоль обнаруживается на 1 или 2 стадии. Больше 70% узнают о своём диагнозе уже на третьей стадии. В среднем же, после проведённого хирургического лечения, пятилетняя выживаемость составляет около 60%.
Поэтому крайне важно, распознать первые симптомы рака прямой кишки и обратиться к врачу. Он назначит обследование. Однако не следует паниковать раньше времени. При ранней диагностике и правильном лечении рак можно победить. А данные симптомы вообще могут быть признаками иных заболеваний.



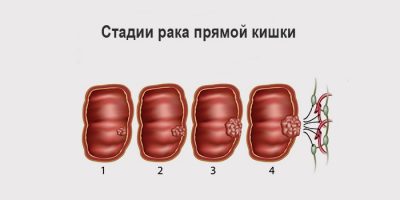


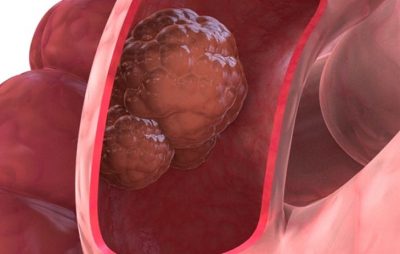


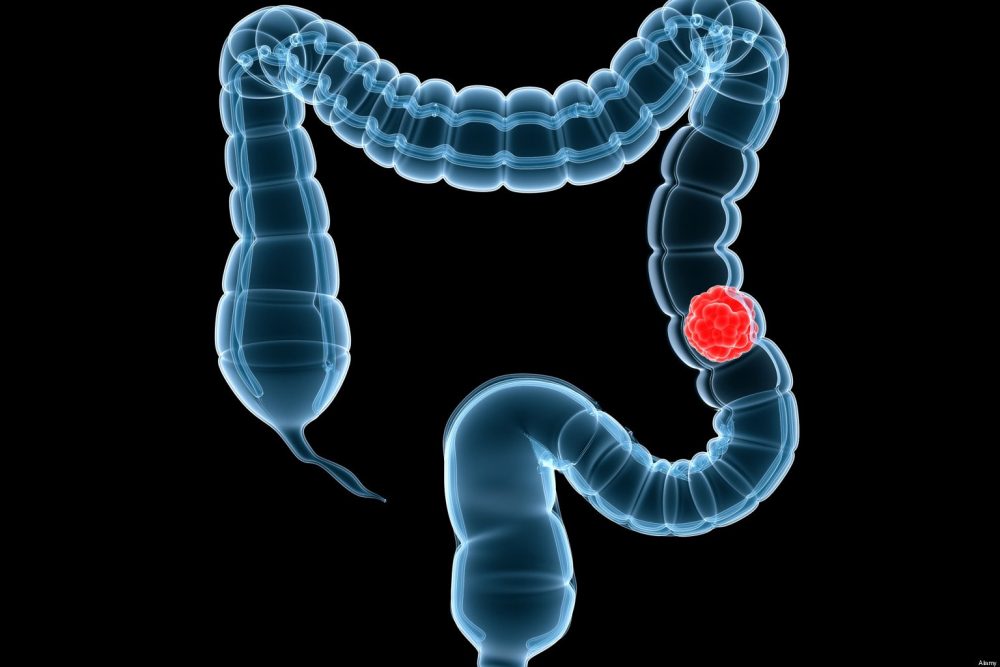






Любые заболевания в толстой и прямой кишке квалифицируются как ректальные. В большинстве своем рак прямой кишки начинается с образования маленьких доброкачественных скоплений клеток. С течением времени некоторые из этих полипов перерастают в раковые опухоли. Симптомы:
1) постоянная усталость;
2) диарея или запор;
3) сгустки ярко-красной или очень темной крови в стуле;
4) дискомфорт в животе;
ВАЖНО вовремя обратится к гастроэнтерологу за консультацией. К сожалению в нашей стране рак звучит как приговор.