Диспепсия – это синдром, проявляющийся как нарушение нормальной функции желудка и пищеварительной системы. Симптомами являются дискомфорт и болевые ощущения, которые локализуются в эпигастральной области. Чувство тяжести, переполнения желудка, раннее насыщение – все это диспепсия.
Раньше этот синдром носил другое название – несварение желудка. Но за ним могут маскироваться и более серьезные заболевания. Основные симптомы этого синдрома, помимо уже перечисленных – это тошнота, отрыжка и изжога. Причем они не всегда связаны с приемом пищи, а могут появляться и сами по себе. Проведенные исследования показали, что синдром диспепсии можно диагностировать у 25% населения планеты.
Формы заболевания
В современной медицине выделяют две формы диспепсии: органическая и функциональная. При этом первая форма обычно возникает не как самостоятельное нарушение, а как симптом другого заболевания желудка. При проведении обследования можно точно установить причину, которая провоцирует диспепсию. Это могут быть такие заболевания, как язва желудка, ГЭРБ, желчнокаменная болезнь, панкреатит в хронической форме. Но если подобных нарушений ЖКТ выявлено не было, то, скорее всего, это функциональная диспепсия. Иногда используют другой термин – неязвенная диспепсия. В некоторых источниках ее называют эссенциальной. Но всегда речь идет об одной и той же болезни.
[youtube]8mI3cnPMqU8[/youtube]
Согласно Римским критериям, выдвинутым международной рабочей группой специалистов, для того чтобы можно было поставить такой диагноз, как функциональная диспепсия, должны соблюдаться 3 условия:
- симптомы диспепсии у больного либо отмечаются постоянно, либо часто повторяются, и по своей продолжительности превышают 12 недель в году;
- эндоскопическое исследование не выявило органических заболеваний;
- симптомы не исчезают даже после опорожнения кишечника, и не связаны с характером стула, что позволяет исключить синдром раздраженного кишечника.
Существуют разные виды такого расстройства желудочно-кишечного тракта. Это язвенноподобная, рефлюксоподобная, дисмоторная и неспецифическая диспепсии. В первом случае боль локализуется в подложечной области и уменьшается после приема пищи или антацидов – препаратов, снижающих кислотность желудка. Также для этого вида характерны голодные боли, которые возникают чаще в ночное время. Ее симптомом является и изжога.
Для дисмоторной диспепсии характерны признаки, связанные с нарушением пищеварительных процессов сразу после еды. Это тошнота, рвота, усиление дискомфорта после любого приема пищи. К этим симптомам относятся и раннее насыщение, и чувство переполненности желудка. Причем от количества съеденного это не зависит.
Рефлюксоподобная диспепсия отдельно выделяется не всегда, поскольку ее симптомы практически полностью совпадают с ГЭРБ. Есть неспецифическая форма этого синдрома. Она проявляется различными симптомами, поэтому ее можно назвать смешанной.
Причины возникновения
Если этот синдром не является признаком какого-либо заболевания, то необходимо установить другие причины его развития, чтобы устранить их. Медики выделяют следующие факторы, провоцирующие диспепсию:
- Торопливая еда. У людей, которые едят на ходу, часто возникает диспепсия. Дело в том, что при таком подходе к питанию пищеварительные соки не успевают выделяться. А поскольку еда еще и плохо пережевывается, то ее кусочки почти не перемешиваются с ферментами, содержащимися в слюне.
- Переедание.
- Употребление определенных продуктов питания и напитков, в том числе и тех, которые вызывают повышенное газообразование. Это черный хлеб, практически все виды капусты, дрожжевая выпечка. Кофе не вызывает газообразования. Но содержащийся в нем кофеин повышает кислотность желудочного сока и вызывает раздражение воспаленных участков слизистой оболочки. Так же действует и алкоголь. Иногда достаточно исключить из рациона какие-то продукты, и симптомы диспепсии довольно быстро исчезнут.
- Физическая нагрузка сразу после еды. Действие этого фактора объясняется тем, что после приема пищи органы ЖКТ работают хуже, поскольку кровь приливает к мышцам.
- Прием нестероидных противовоспалительных препаратов в течение длительного времени.
- Стрессы. В таком случае говорят, что это заболевание невротического генеза. Действительно, в стрессовой ситуации из-за выделения гормонов кортизона и адреналина ухудшается пищеварение, поскольку кровоток перераспределяется от органов ЖКТ к мышцам. Это и объясняет роль психоэмоциональных факторов в развитии диспепсии. Хотя есть еще и чисто механический аспект. Стресс с нарушением дыхания способствует заглатыванию воздуха – так называемой аэрофагии. Отсюда – метеоризм и вздутие живота.
Есть и другие причины. Например, у беременных диспепсия может быть вызвана тем, что растущая матка давит на внутренние органы, ухудшая их функции. В первом триместре токсикоз и гормональная перестройка организма тоже приводят к нарушению пищеварительных процессов.
Лечение
При органической диспепсии необходимо лечить вызвавшее ее основное заболевание. При функциональной форме подход будет несколько иным. Независимо от того, какой причиной вызвана диспепсия, лечение должно быть направлено на устранение всех провоцирующих факторов.
Терапевтическая программа для функциональной диспепсии включает в себя следующие меры:
- Устранение нервно-психических факторов и антистрессовую терапию, которая подразумевает нормализацию отношений в семье и на работе, правильный режим труда и отдыха, полноценный сон, различные методы психологической разрядки.
- Умеренные физические нагрузки.
- Дробное питание небольшими порциями, иногда с ограничением энергетической ценности рациона, если необходимо избавиться от лишнего веса.
- Исключение из меню любых жирных, жареных, острых блюд, трудноперевариваемых продуктов. От растительных и животных жиров отказываться не нужно, важно просто соблюдать их баланс, а вот маргарин и кулинарный жир нужно исключить полностью. Это касается и продуктов, вызывающих повышенное газообразование. Бобовые или капусту нужно ограничить, а от газированных напитков полностью отказаться.
- По возможности прекратить прием нестероидных противовоспалительных препаратов или выбрать лекарственную форму последних, которая не оказывает воздействия непосредственно на желудок. П ри заболеваниях позвоночника часто прописывают Диклофенак. Его выпускают не только в таблетках, но и в суппозиториях, и в виде мази для местного применения. При этом никаких побочных эффектов со стороны ЖКТ не наблюдается.
- Медикаментозная терапия зависит от того, как именно проявляется диспепсия.
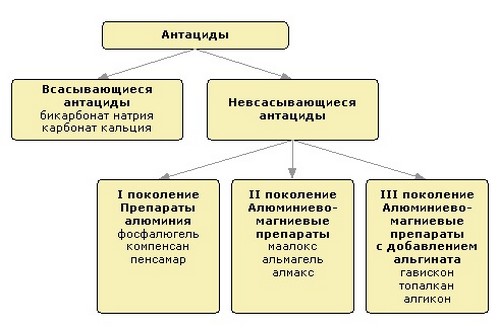
Существует несколько категорий препаратов, которые помогают бороться с проявлениями этого синдрома. Это антациды, антисекреторные лекарства и прокинетики. Любое из этих средств можно принимать только по назначению врача. Антациды, снижающие кислотность желудка, назначаются при язвенноподобной форме. Это касается и антисекреторных препаратов, к которым относятся Н2-блокаторы и так называемые блокаторы протонного насоса. Эти препараты прописывают и при рефлюксоподобной форме. А вот при дисмоторной диспепсии обычно ограничиваются прокинетиками, которые нормализуют моторику пищеварительного тракта. Одним из наиболее эффективных препаратов в этой категории является Цизаприд, который не только усиливает перистальтику пищевода, но и уменьшает проявления гастроэзофагеального рефлюкса.
При лечении диспепсии могут использоваться и другие препараты. Для уменьшения газообразования принимают Симетикон. Это так называемый пеногаситель, который ослабляет поверхностное натяжение газовых пузырьков в ЖКТ. Он нейтрален и не влияет на пищеварение, но устраняет вздутие живота и отрыжку. Уменьшить газообразование и вывести продукты брожения помогает активированный уголь. Но его нельзя принимать в течение длительного времени. Для улучшения выработки ферментов применяется препарат Юниэнзим с МПС. Не стоит недооценивать и роль витаминотерапии. Например, витамин РР хорошо влияет на обмен углеводов, нормализует перистальтику пищевода, улучшает выработку ферментов.
Алиментарная диспепсия у детей
В медицине выделяют и алиментарную диспепсию. Она развивается у детей в возрасте до 12 месяцев. Это острое нарушение пищеварения. Часто оно появляется у грудничка из-за слишком быстрого введения прикорма или резкого перехода на искусственные смеси. Причиной могут быть и другие дефекты питания: несоблюдение режима кормления, переедание и т. д. Алиментарную диспепсию провоцирует нехватка витаминов и микроэлементов либо слишком большое количество белков. Все это приводит к нарушению секреторной функции пищеварительных желез.
В норме слизистая оболочка тонкой кишки должна быстро обновляться, обычно за 2-3 суток. Поэтому при нехватке определенных веществ наблюдается острая реакция кишечника на возникший дефицит. Нарушается его двигательная функция, возникают процессы гниения и брожения. Из-за этого происходит дальнейшее ухудшение пищеварения, появляются боли и диарея. К симптомам диспепсии у детей можно отнести также рвоту, частое срыгивание, метеоризм. Ребенок становится беспокойным. Его может тревожить слишком частый стул, до 6-8 раз за сутки.
Алиментарная диспепсия у детей бывает нескольких видов – бродильная, гнилостная, смешанная форма и стеаторея. В первом случае организму не хватает панкреатической амилазы, пища в кишечник поступает в недорасщепленном виде, бактерии мигрируют по пищеварительному тракту, и начинаются процессы брожения. Гнилостная форма диспепсии связана с бактериальным расщеплением белка. Стеаторея – это реакция органов ЖКТ на такие элементы как натрий, кальций, магний и т. д.
Основное лечение алиментарной диспепсии у ребенка заключается в соблюдении диеты. Чтобы ликвидировать усиленное брожение, малыша лишают пищи на 6-12 часов, предлагая ему в это время только подслащенный чай, примерно около стакана. При грудном вскармливании несколько дней уменьшают количество молока. Если же ребенок находится на искусственном вскармливании, то из рациона убирают смеси с высоким содержанием жиров. Рекомендуется в это время кормить малыша концентрированным рисовым отваром, кефиром и подкисленными смесями. Это делается после консультации с врачом, который распишет схему питания на неделю, исходя из возраста ребенка и состояния его здоровья.