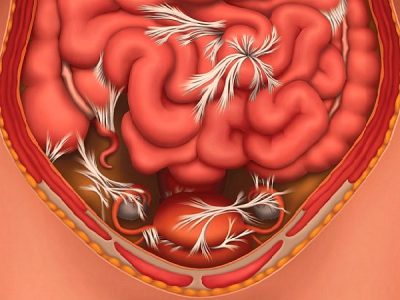
Спаечная болезнь брюшной полости — это патологические изменения органов, при которых образуются спайки. Чаще всего они образуются после хирургической операции, воспалительных процессов или травм. Лучше всего это состояние поддается лечению при быстром обнаружении. Однако спаечная болезнь может протекать без симптомов. Если спаечный процесс длится уже довольно давно, то существует риск возникновения серьезных последствий.
Механизм образования спаек
В нормальном состоянии тонкий и толстый кишечник беспрепятственно двигаются в брюшине, скользя по соседним органам. Данное скольжение возможно благодаря специальной жидкости, покрывающей брюшину. Если ткань органов внутри брюшины повреждается, то развивается воспаление. На месте разрыва из соединительной ткани образуются спайки и кишечник уже не в состоянии свободно двигаться. В том месте, где появилась спайка, кишечник может перекрутиться. В результате этого нарушается кровоснабжение, и пища проходит с трудом. Чаще всего это случается с тонким кишечником.
Признаки спаечного процесса могут проявиться сразу после воспалительного процесса или спустя несколько месяцев.
Общая симптоматика
Симптомы спаек зависят от их стадии развития и формы заболевания. Врачи выделяют 3 стадии развития спаечного процесса, которые характеризуются различными симптомами:
- Бессимптомная стадия. Спайки в брюшной полости в этот период никак не беспокоят больного, и обнаружить их самостоятельно невозможно. Обычно спайки обнаруживаются случайно во время хирургического вмешательства.
- На второй стадии заболевание проявляется в виде боли и дискомфорта. Они могут проявляться только во время резких движений или быть постоянными. Боль может чувствоваться во время дефекации, физических нагрузках или половом акте. Дискомфорт проходит сам по себе или после приема обезболивающих препаратов.
- На последней стадии появляется непроходимость кишечника. Эта стадия характеризуется:
- постоянной жаждой;
- рвотой, в которой обнаруживаются желчь и желудочный сок. Причем облегчение после приступа рвоты не наступает;
- вздутием кишечника;
- повышением АД;
- тахикардией.
Симптомы также зависят от формы заболевания и от расположения самих спаек. Спаечный процесс может долгое время не давать о себе знать, но в один момент проявить себя остро. Тогда возникают следующие симптомы:
- сильная боль в животе;
- рвота и понос;
- температура тела повышается;
- в анализе крови обнаруживается повышенный уровень лейкоцитов и СОЭ.
- При пальпации ощущается сильная боль, однако пациент не может ее локализовать.
Для интермиттирующей формы характерны периодические боли, изжога, отрыжка, понос или запор.
Хроническая форма характеризуется слабо выраженными проявлениями — незначительные болевые ощущения и кишечные расстройства. Чаще всего эта форма заболевания бывает при спаечном процессе в женских половых органах. Главным осложнением хронической формы является неправильное формирование менструального цикла и неспособность забеременеть.
Если спайки являются следствием хирургического вмешательства, то основными симптомами будут снижение массы тела, рвота и запор. Это связано с тем, что вместе со слизистой сращиваются и нервные корешки. Диагностируют это заболевание с помощью УЗИ, эндоскопии и лапароскопии.
Направления терапии
Лечение спаечной болезни зависит от тяжести и формы заболевания. Оно может быть:
- Консервативным. Такой тип лечения является ведущим;
- Оперативным. Оно проводится при угрозе жизни пациента. Это бывает при острой и интермиттирующей форме.
[youtube]r-ycQQh5pC4[/youtube]
Также в качестве дополнительных методов можно использовать народные рецепты и диету.
Консервативное лечение
Консервативное лечение назначают при несильной боли, когда спайки находятся не на всех брюшных органах. Основная задача консервативного лечения заключается в профилактике образования новых спаек и возможных осложнений. Одновременно с этим устраняются клинические симптомы.
Для уменьшения болевого синдрома, связанного с образованием и накоплением газов, и запоров применяются:
- клизма для очищения кишечника;
- прием спазмолитиков — они расслабляют гладкой мускулатуры;
- прикладывание теплой грелки к животу.
Для профилактики запоров назначают:
- Специальную диету для уменьшения неприятных ощущений, связанных с запором. Рекомендуется:
- включать в ежедневный рацион продукты с высоким содержанием нерастворимой клетчатки;
- питаться часто, 5-6 раз в день;
- употреблять не горячую и протертую пищу;
- питаться в одно и то же время. Так организм легче справится с переработкой пищи;
- включать в рацион следующие блюда: пюре из отварных овощей, нежирные рыба и мясо, творог, сыр, нежирные кефир и йогурт, разваренные каши на воде.
- Лекарственные препараты со слабительным эффектом.
- Различные физиотерапевтические процедуры:
- ионофорез представляет собой миграцию ионов под воздействием гальванического тока небольшого напряжения;
- диатермия – нагревание органов и тканей, расположенных в брюшной полости, с использованием высокочастотного тока;
- грязелечение и парафиновые аппликации.
При запорах также рекомендуют отказаться от тяжелой физической нагрузки, которые приводят к спазму гладкой мускулатуры и усиливают боль. Для остановки рвоты назначаются противорвотные препараты. Чтобы предотвратить обезвоживание, лекарства вводят внутривенно.
Народные средства против спаечного процесса могут применяться в качестве профилактики в реабилитационный период или как вспомогательное средство к основному лечению. Используются следующие народные рецепты:
- Отвар из травы зверобоя. На 1 ст. л. сухой травы необходимо взять стакан (250 мл) крутого кипятка. Прокипятить отвар на водяной бане 15 минут. Процедить и пить по 100 мл 3 раза в день;
- По такой же схеме готовится отвар из семян подорожника. Принимать по 1 ст. л. трижды в день. Курс лечения составляет не менее месяца;
- Взять в пропорции 2:2:1 ягоды шиповника, бруснику и листья крапивы, залить литром кипящей воды. Настаивать в термосе всю ночь. Пить 100 мл перед сном на голодный желудок;
- В равных долях взять донник, мать-и-мачеху, золототысячник и засыпать в термос. Залить 250 мл крутого кипятка. Настоять 2 часа, процедить и пить по 100 мл не меньше 5 раз за день. Курс лечения – не меньше месяца.
Однако следует помнить, что лечить данное заболевание должен только высокопрофессиональный врач.
Хирургическое вмешательство
Если консервативные методы лечения и специальная диета не помогают, то необходимо прибегнуть к хирургическому вмешательству. Перед операционным вмешательством пациент должен пройти специальную подготовку. Во время предоперационного периода пациент должен исключить из своего рациона:
- продукты с высоким содержанием грубых волокон. Они сильно нагружают кишечник и являются причиной повышенной газообразования. К ним относятся кукуруза, все бобовые и капуста.
- жареные, копченые, маринованные, соленые блюда;
- грибы (они тяжело перевариваются);
- сдобную выпечку и хлеб из белой муки;
- жирные наваристые бульоны, майонез, острые приправы и различные соусы, так как они раздражают слизистую желудка и усиливают брожение;
- чай, кофе с добавлением молока, газированные напитки. Лучше пить воду или зеленый чай.
Выбор хирургического вмешательства зависит от индивидуальных особенностей пациента. Во время операции спайки удаляют, разделяют или раздвигают. Рассекают спайки с помощью различных методик:
- электрохирургия (применяется электронож);
- лазеротерапия (лечение с помощью лазера);
- аквадиссекция (рассекание спаек с помощью воды).
Если в ходе операции обнаруживается некротизированная зона кишечника, то она удаляется с последующим наложением искусственного отверстия, которое обеспечивает сообщение между внутренними органами и внешней средой.
Чаще всего используют два основных метода оперативного вмешательства:
- Лапароскопия – с помощью видеокамеры, которая вводится в небольшое отверстие в брюшине, определяется местоположение спаек. Хирург разъединяет их с помощью ножниц или электрического тока.
- Открытая операция. В этом случае делается большой разрез. Хирург разделяет спайки скальпелем или электрокоагулятором.
Чтобы не допустить повтора спаечной болезни, хирург во время оперативного вмешательства:
- выполняет широкие разрезы;
- предпринимает специальные действия по недопущению пересыхания листков брюшины;
- не допускает попадание инородных тел в рану;
- останавливает кровотечение;
- не применяет сухие антибактериальные и антисептические средства, применяемые для обработки ран;
- используют шовный материал из полимера.
В послеоперационный период в брюшную полость вводятся ферменты, стимулируют кишечную перистальтику, назначаются противоаллергические и противовоспалительные препараты.
Послеоперационная диета назначается врачом в индивидуальном порядке. Чем тяжелее был спаечный процесс, тем строже будет диета. Но в любом случае пациенту не следует употреблять продукты, провоцирующие запор, вздутие кишечника и раздражение желудка.
Заключение
Спаечный процесс органов брюшной полости – опасное состояние, которое ведет не только к потере здоровья, но в некоторых случаях к смертельному исходу. Только своевременно начатое лечение поможет восстановить функционирование поврежденных органов.