По статистическим данным Всемирной Организации Здравоохранения, смертность больных панкреатитом возрастает, причем как от хронической, так и от острой формы патологии. На данный момент цифры показывают, что примерно в 40% случаев острый панкреатит способен привести к летальному исходу даже при качественно и своевременно оказанной медицинской помощи. Заболеванию одинаково подвержены как мужчины, так и женщины из возрастной группы 40-60 лет.
Определение
Панкреатиты — целая группа заболеваний, в основе патогенеза которых лежит воспаление поджелудочной железы. Опасность заключается в том, что ферменты поджелудочной железы, в норме секретируемые в двенадцатиперстную кишку, активизируются в самой поджелудочной железе, приводя к ее аутолизу (самоперевариванию). Таким образом развивается панкреонекроз — иными словами «смерть » поджелудочной железы.
[youtube]OdLcK_yVy6Q[/youtube]
По характеру течения выделяют следующие формы панкреатита:
- хронический;
- обострение хронического панкреатита;
- острый;
- острый рецидивирующий панкреатит.
Хроническая форма
Заболевание довольно распространено в развитых странах. Патология способна протекать практически бессимптомно либо «маскируясь» под другие болезни органов брюшной полости (холецистит, язвенная болезнь желудка и двенадцатиперстной кишки, различные заболевания билиарного тракта).
Основной симптом – постоянные или периодически возникающие боли с признаками поджелудочной недостаточности. В конечном счете воспаление приводит к необратимым изменениям в самой железе: ее ткань сморщивается, фиброзируется (замещается соединительной тканью ), в протоке железы формируются конкременты.
При таком типе патологии нарушение функций поджелудочной железы не исчезает полностью и периодически обостряется .
Острый панкреатит
Характеризуется возникновением отека поджелудочной железы, увеличением ее в размерах. Иногда поджелудочная железа подвергается жировому или геморрагическому некрозу, который способен привести к тяжелым нарушениям метаболизма. Нередким опасным осложнением становится полиорганная недостаточность, при которой больной может умереть в считанные минуты.
В отличие от хронической формы панкреатита, после выздоровления пациента функции поджелудочной железы приходят в норму. Острая форма панкреатита гораздо чаще приводит к летальному исходу, поэтому ее нужно рассмотреть подробнее.
Причины
Среди основных причин возникновения острого панкреатита выделяют:
- хронический алкоголизм;
- переедание;
- желчнокаменную болезнь;
- травмы брюшной полости, в том числе послеоперационные.
За последние двадцать лет число больных острым панкреатитом увеличилось в несколько раз. Во многом эта «заслуга» принадлежит росту употребления населением крепких спиртных напитков. В развитых странах 35% госпитализированных с диагнозом «острый панкреатит » хронически злоупотребляют алкоголем. Желчнокаменная болезнь и другие заболевания билиарного тракта являются вторым по значимости этиологическим фактором. На долю всех остальных случаев возникновения острого панкреатита приходятся травмы живота, инфицирование брюшной полости и заболевания эндокринной системы.
Патогенез
Основной патогенетический механизм возникновения патологии – затрудненный отток панкреатического сока, содержащего пищеварительные ферменты, в двенадцатиперстную кишку, их активация и последующее проникновение в ткань поджелудочной железы. Причины:
- Жирная, жареная, богатая белками и жирами пища с обильным приемом алкогольных напитков стимулируют усиленный синтез ферментов поджелудочной железы. Эти ферменты (липаза, амилаза, протеазы) в нормальных условиях способствуют улучшению пищеварения. Однако при недостаточности поджелудочной железы либо при обструкции (закупорке) ее протока конкрементами ферменты становятся неспособными выполнить свою естественную функцию. Активируясь, они переваривают поджелудочную железу, повреждая и вызывая ее воспаление.
- Хроническое злоупотребление алкоголем. Этиловый спирт усиливает тонус сфинктера Одди. Это способно привести к затруднению экскреции поджелудочного сока и повышению давления в мелких протоках.
- Переедание с преимущественным употреблением жареной, жирной и острой пищи. Часто такой рацион дополняет употребление спиртных напитков. С этим связано массовое поступление больных в хирургические стационары во время и после длительных новогодних праздников.
- Желчнокаменная болезнь. Конкременты (камни) блокируют желчный проток, в результате вызывая застой панкреатического сока и содержащихся в нем ферментов.
- Травмы живота, в том числе послеоперационные осложнения.
- Инфекционные факторы. Установлено влияние на патогенез вирусных гепатитов группы B.
Чем опасен острый панкреатит?
Острый панкреатит – серьезное заболевание, требующее неотложного медицинского вмешательства. Даже при качественно оказанной помощи панкреатит опасен грозными осложнениями и их последствиями:
- Гиповолемический шок — быстрое снижение объема циркулирующей крови, связанное со значительной потерей воды и электролитов из-за непрекращающейся рвоты и диареи.
- Полиорганная недостаточность – является конечным результатом прогрессирования так называемого синдрома системного воспалительного ответа.
- Осложнения со стороны респираторной системы. Проявляются в виде дыхательной недостаточности в связи с развитием шокового легкого, экссудативного плеврита, ателектаза базальных отделов легких.
- Печеночная недостаточность различной степени. Степень тяжести зависит от перенесенного шока и влияния токсических ферментов. Может проявляться как незначительной легкой желтухой, так и тяжелым состоянием в виде острого токсического гепатита.
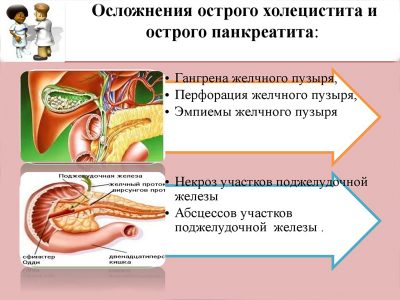
- Появление гнойно-воспалительных процессов в виде абсцессов поджелудочной железы и забрюшинной клетчатки. К появлению этого осложнения приводит инфицирование жировой ткани, находящейся в непосредственной близости от очага некроза.
- Образование панкреатических свищей. Чаще всего свищи можно обнаружить на месте постановки дренажей либо в области послеоперационной раны. Свищи способны открываться в другие органы желудочно-кишечного тракта: желудок, двенадцатиперстную кишку, тонкую и толстую кишку.
- Гнойный перитонит является одним из наиболее часто возникающих и самых грозных осложнений острого панкреатита. Прорвавшись в брюшную полость, гнойник инфицирует брюшину. Также перитонит может возникнуть в результате перемещения бактериального агента из кишечника. Такое может случиться, например, при травме кишечника.
- Кровотечения. Возникают из-за аррозии (разъедания тканей ) сосудов гнойным отделяемым.
Еще одним довольно опасным осложнением является развитие онкологии поджелудочной железы.
Симптомы и диагностика
Панкреатит довольно трудно диагностировать, опираясь только на клинику и жалобы больного. Как правило, пациенты предъявляют жалобы на внезапно появляющуюся чрезвычайно сильную, интенсивную боль в области эпигастрия. Боль способна иррадиировать в спину, левую половину туловища. Возникает снижение или полное отсутствие аппетита, тошнота и рвота с примесью желчи, не приносящая облегчения.
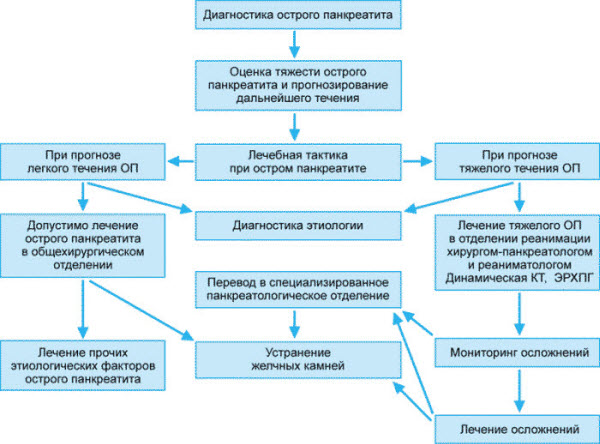
В условиях стационара лечащий врач тщательно собирает анамнез, проводит опрос, узнает о наличии или отсутствии у больного хронических заболеваний.
Затем таким пациентам назначают следующие инструментальные методы обследования:
- Общий и биохимический анализ крови и мочи – обязательные анализы при всех патологиях, так как дают первоначальное представление о течении заболевания.
- Ультразвуковое исследование — дает возможность установить этиологические факторы, выявить наличие либо отсутствие отека, увеличение размеров поджелудочной железы, скопление газа или экссудата в раздутых петлях кишечника.
- Компьютерная томография — наряду с магнитно-резонансной томографией является одним из наиболее точных методов диагностики. В данном случае позволяет исследовать диффузное или локальное увеличение размеров поджелудочной железы, отек, наличие или отсутствие очагов некроза, скопления экссудата.
- Магнитно-резонансная томография — более современный метод диагностики. Она предлагает более развернутую и точную информацию, аналогичную получаемой при компьютерной томографии.
- Рентгенологическое исследование помогает диагностировать патологические изменения брюшной полости, выявить непроходимость кишечника, выпот плевральной полости. Рентгенологическое исследование органов брюшной полости с помощью рентгеноконтрастных веществ противопоказано при острой форме заболевания.
- Эзофагогастродуоденоскопия — назначается при подозрении на кровотечения из язв и эрозий, которые могут являться осложнениями острого панкреатита.
- Электрокардиография — необходима как для дифференциальной диагностики с острым инфарктом миокарда, так и для оценки состояния сердечной деятельности в процессе развития заболевания.
При неясном диагнозе лечащий врач может назначить эндоскопическую лапароскопию.
Лечение
Схема лечения назначается в строгом соответствии с этиологическим фактором, вызвавшим патологию. Так как заболевание является жизнеугрожающим, больной находится в условиях стационара под наблюдением хирурга и реаниматолога.
Первым делом необходимо купировать болевой синдром и снять спазм сфинктера Одди. Для этого больному назначают ненаркотические анальгетики (препараты из группы нестероидных противовоспалительных средств), спазмолитики (Но-Шпа), холинолитики (препараты, способствующие улучшению оттока желчи). Без твердой уверенности в точности диагноза введение наркотических анальгетиков недопустимо, так как полная анальгезия (отсутствие боли ) способна смазать клиническую картину и пустить лечащего врача по ложному следу.
Снижение функции поджелудочной железы
Поскольку источником инсулина является поджелудочная железа, ее поражение серьезно повышает вероятность развития диабета, вплоть до I типа, при котором полностью отсутствует выработка инсулина железой и необходима заместительная терапия.
Для комплексного лечения острой формы панкреатита следует максимально уменьшить секреторную функцию поджелудочной железы. С этой целью исключают пероральный (через рот) прием пищи. Парентеральное питание назначается на 3—5-й день госпитализации. Энергетические потребности организма обеспечиваются концентрированными растворами глюкозы с инсулином, растворами аминокислот, жировых эмульсий.
Для угнетения секреторной функции желудка используют препараты различных групп: антациды, антихолинергические средства (Атропин), цитостатики (Циклофосфан, 5-Фторурацил). Для снижения активности ферментов используются препараты группы ингибиторов протеаз (Трасилол, Гордокс). Принимая данные лекарственные средства, можно снизить интоксикацию протеолитическими ферментами. Однако в поздней фазе патогенеза острого панкреатита применение их нецелесообразно.
Восполнение объема жидкости и форсированный диурез
Скорректировать объем циркулирующей крови помогают растворы коллоидных и кристаллоидных растворов (Полиглюкин, Желатиноль, Альбумин и др.) Их соотношение должно составлять примерно 1:1. Кристаллоидные растворы (раствор натрия хлорида изотонический, 5% раствор глюкозы ) содержат электролиты (соли калия, натрия, хлора), необходимые для нормальной жизнедеятельности организма.
Форсированный диурез назначается для дезинтоксикации организма. С мочой выводятся токсины, продукты распада белков и прочие продукты метаболизма, оказывающие негативное действие на организм. С этой целью используют мощные диуретики типа Фуросемида.
Тяжелая интоксикация является прямым показанием к плазмо- и лимфосорбции, плазмаферезу.
Антибиотики
Антибактериальная терапия является обязательным звеном сложного многокомпонентного лечения. Терапия антибактериальными препаратами проводится как для профилактики, так и для лечения уже имеющейся инфекции.
Наиболее предпочтительными в настоящий момент являются антибиотики широкого спектра действия (Цефтриаксон, Цефтазидим, Цефтриаксон, Цефепим, группа карбопенемов и аминогликозидов). Современные хирургические руководства рекомендуют назначать таким больным Метронидазол, избирательно воздействующий на микрофлору неклостридиальной природы.
Оперативное лечение
Несмотря на далеко шагнувшую вперед интенсивную терапию, тяжелые формы заболевания часто заканчиваются смертью больного. Поэтому медикаментозное лечение дополняется хирургическим. Существуют отдельные показания к проведению оперативного лечения:
- затруднение постановки диагноза;
- присоединение вторичной инфекции;
- прогрессирующее ухудшение состояния больного, несмотря на адекватное интенсивное лечение.
Цель лечения — удаление некротизированных участков ткани для предотвращения появления нагноительного процесса. Затем хирург обеспечивает дренаж брюшной полости для лечения развившегося перитонита либо для адекватного оттока жидкости, содержащей ферменты поджелудочной железы.
[youtube]ez1Hd6Vuj6M[/youtube]
Не стоит думать, что такое заболевание, как панкреатит, оперируется лапаротомически, то есть с помощью широкого раскрытия брюшной полости. В последнее время в клиническую практику внедряются эндоскопические методы оперирования подобных патологий. Хирургические манипуляции проводятся чрескожно при помощи видеокамеры, контроля ультразвукового исследования или компьютерной томографии. Такая методика сопровождается гораздо меньшим количеством осложнений, легче переносится больным, снижается риск летального исхода.
Панкреонекроз и его гнойные осложнения являются крайне опасной формой заболевания. На сегодняшний день летальность составляет 20-40% и более. При использовании малоинвазивных операций летальность снижается до 10% и ниже.