Панкреонекроз — заболевание поджелудочной железы, характерными признаками которого является деструкция (разрушение) всего органа или его части. Обычно патология возникает в молодом возрасте (70% всех случаев) и диагностируется у женщин и мужчин с одинаковой частотой. В 1% случаев она является источником развития острого живота. Выживаемость после разрушения органа составляет 30–60%, а при тотальном панкреонекрозе — сводится к нулю.
Общее понятие и классификация
Панкреонекроз, или некротический панкреатит — патология поджелудочной железы, при которой возникает отмирание клеток органа. Следствием этого процесса служит полиорганная недостаточность — сбой в работе сразу нескольких систем организма. Заболевание является отдельной фазой острого панкреатита (воспаления поджелудочной железы) и встречается почти у 20% пациентов.
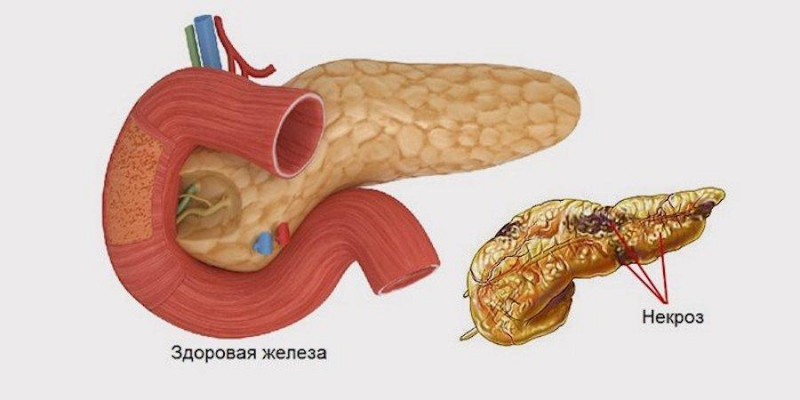
Классификация заболевания включает разделение по нескольким признакам.
В зависимости от величины поражения выделяют:
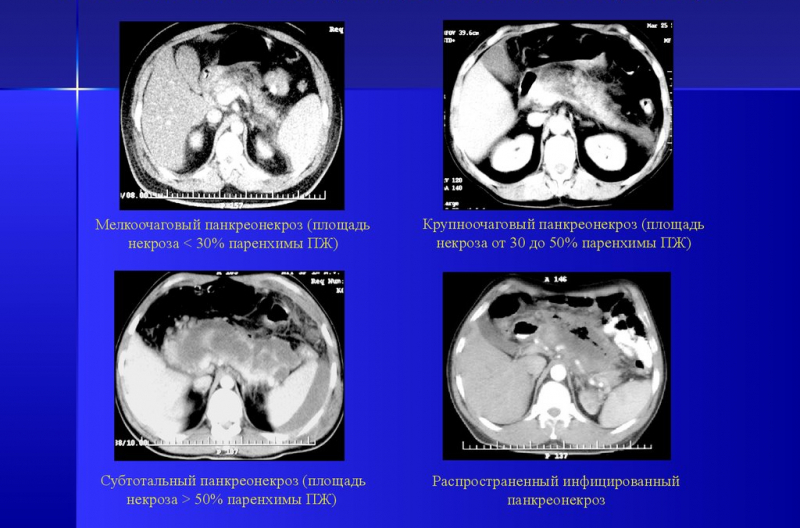
1. Ограниченный некроз. Он бывает трех видов:
- мелкоочаговый;
- среднеочаговый;
- крупноочаговый.
2. Распространенный некроз. Виды:
- субтотальный — поражено 50% органа;
- тотальный — абсолютное поражение железы.
В зависимости от присутствия инфекционного процесса недуг различают:
- Стерильный — без участия патогенной микрофлоры. Он не вызывает гнойных осложнений и бывает:
- жировым (медленное течение и благоприятный прогноз);
- геморрагическим (быстрое развитие и осложнения в виде внутреннего кровотечения);
- смешанным.
2. Инфицированный — обсеменение патогенной микрофлорой поджелудочной железы и забрюшинной жировой клетчатки, вызывающее гнойное расплавление тканей и секвестрацию (образование некротических очагов).
По течению заболевания выделяют панкреонекроз:
- абортивный;
- прогрессирующий.
В зависимости от локализации панкреонекроз бывает:
- хвоста поджелудочной железы;
- головки органа.
Причины
Существует три основных фактора развития заболевания, которые описаны в таблице:
| Фактор | Описание | Причины |
| Алиментарный | Выраженная стимуляция железы с массивной гибелью ее клеток |
|
| Обтурационный | Закупорка протоков железы, в результате чего в них повышается давление, увеличивается проницаемость сосудистой стенки и активация ферментов. Это приводит к расплавлению органа |
|
| Рефлюксный | Заброс желчи из двенадцатиперстной кишки в поджелудочную железу |
|
В группу риска по возникновению панкреатического некроза входят люди, страдающие:
- хроническим алкоголизмом;
- наркоманией;
- желчнокаменной болезнью;
- заболеваниями печени и поджелудочной железы;
- патологиями пищеварительной системы;
- врожденными аномалиями развития желудочно-кишечного тракта.
Механизм развития и симптоматика
Панкреонекроз характеризуется двухфазовым течением:
| Фаза | Описание |
| Ранняя |
1. Первая фаза (первая неделя). Признаки:
При средней тяжести заболевания отмечается нарушение работы отдельных органов или систем. При тяжелом течении наблюдаются явления полиорганной недостаточности. 2. Вторая фаза (вторая неделя). Происходит формирование перипанкреатического инфильтрата |
| Поздняя, или фаза секвестрации — образования некротических участков в железе. Начинается с третьей недели заболевания. Отторжение крупных фрагментов вызывает образование внутренних свищей. Имеет два варианта развития |
|
Признаки панкреонекроза имеют характерную симптоматику. В медицине клиническая картина панкреонекроза называется триадой Мондора.
Основные симптомы триады Мондора:
| Симптом | Описание |
| Боль | Она носит опоясывающий характер, без точной локализации. Интенсивность зависит от степени тяжести заболевания. При продвижении разрушительного процесса в железе наблюдается постепенное стихание болевых ощущений. Это связано с поражением нервных окончаний. Выраженная боль вынуждает пациентов принимать вынужденное положение — лежа на боку, согнув ноги в коленях |
| Рвота | Спутником боли является неукротимая рвота, не приносящая облегчения. Рвотные массы состоят из желчи и кровяных сгустков |
| Метеоризм | В связи с прекращением работы поджелудочной железы возникают усиленные процессы гниения и брожения в кишечнике. Это сопровождается запорами, вздутием живота, снижением перистальтики и задержкой отхождения газов |
Для панкреатического некроза характерны и другие группы симптомов. Они описаны в таблице:
| Симптомы | Проявления |
| Интоксикация |
|
| Обезвоживание |
|
| Кожные проявления |
|
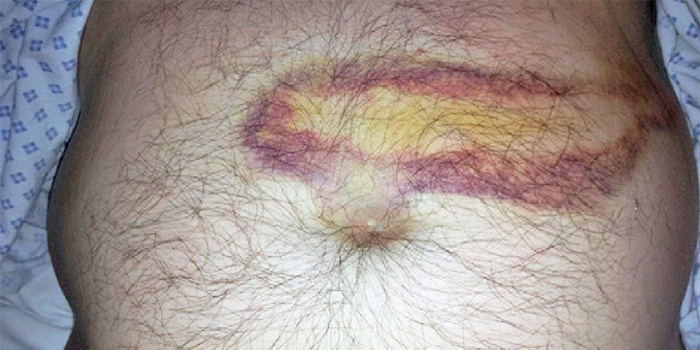
Последствия панкреонекроза:
- Болевой или инфекционно-токсический шок.
- Перитонит.
- Желудочно-кишечное кровотечение.
- Нагноение поджелудочной железы.
- Киста железы.
- Абсцесс брюшной полости или забрюшинной клетчатки.
- Язва желудка или кишечника.
- Свищи.
- Ферментная недостаточность.
- Тромбоз вен (селезеночной, воротной).
Диагностика
Основными диагностическими мероприятиями при панкреонекрозе являются:
- Осмотр.
- Сбор анамнеза и жалоб.
- Лабораторная и инструментальная диагностика.
Лабораторный метод предполагает:
- забор крови на общий и биохимический анализ;
- общий анализ мочи.
При некрозе определяется повышение следующих показателей:
- лейкоцитов;
- СОЭ;
- эластазы;
- амилазы;
- трипсина;
- глюкозы;
- гематокрита;
- С-реактивного белка;
- АЛТ и АСТ;
- кальцитонина (при инфицированном панкреонекрозе).
Основными методами инструментальной диагностики являются:
- УЗИ поджелудочной железы и желчных путей (определяется размытие контуров органа, его неоднородность, увеличение в размере, жидкость в забрюшинном пространстве и брюшной полости, конкременты желчевыводящих путей, некротические очаги, абсцесс и кисты).
- Компьютерная томография (увеличение железы, выпот жидкости в брюшную полость, расширение панкреатического протока, участки гнойного расплавления в органе).
- Обзорная рентгенография грудной полости (плевральный выпот, спадение легочных альвеол в базальных отделах).
- Лапароскопия (геморрагический некроз характеризуется выпотом бурого цвета в брюшной полости или в сальниковой сумке и повышением уровня ферментов во взятом образце, при жировом некрозе определяется серозный скудный выпот с увеличенным показателем липазы).
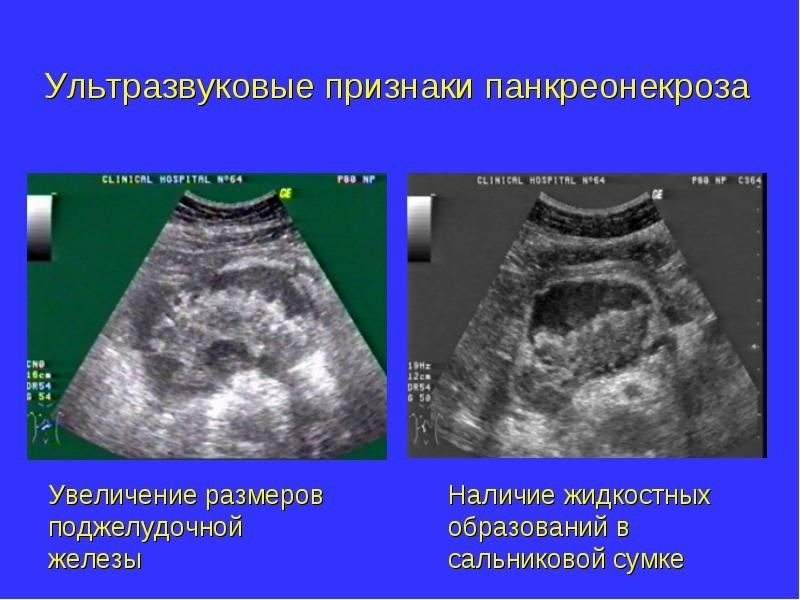
Проведение УЗИ поджелудочной железы осложняется выраженным метеоризмом при некротическом панкреатите. В этом случае используется компьютерная томография, на показания которой повышенное газообразование не влияет.
Дополнительно проводится:
- бактериологическое исследование лапароскопической жидкости для определения патогенной микрофлоры и чувствительности ее к антибиотикам;
- ретроградная холангиопанкреатография (выявление состояния протоков железы);
- ангиография сосудов пораженного органа.
Лечение
Терапия панкреонекроза проводится сразу после его диагностирования. Больного госпитализируют в хирургический стационар в палату интенсивного лечения. Некротический панкреатит нуждается в комплексном подходе, целями которого являются:
- Подавление патологического процесса.
- Ликвидация признаков интоксикации.
- Предупреждение осложнений.
От скорости и активности терапии зависят шансы на жизнь пациента.
Существует два метода лечения заболевания:
- Консервативный.
- Оперативный.
Консервативная терапия представлена в таблице:
| Метод | Описание |
| Постельный режим и голодание | Пациентам запрещаются физические нагрузки и употребление пищи. Им показано парентеральное питание в течение недели. Рекомендуется щелочное питье без ограничений |
| Снятие болевого синдрома | Парентерально вводятся спазмолитики (Платифиллин, Но-Шпа), ненаркотические анальгетики (анальгин, баралгин), инфузии глюкозо-новокаиновой смеси. Наркотические препараты допустимы (промедол с димедролом, атропином и новокаином). Исключается морфин, обладающий спазмирующим влиянием на сфинктер Одди |
| Снижение секреции поджелудочной железы, двенадцатиперстной кишки и желудка | Для снижения секреции поджелудочной железы проводят внутривенное введение антиферментных препаратов (Трасилол, Контрикал, Гордокс). Подавление секреции желудка обеспечивается промыванием и введением Атропина, Омепразола и Пантопразола. При отсутствии желчнокаменной болезни рекомендованы желчегонные средства для разгрузки протоков желчного пузыря и поджелудочной железы. Местно применяют холод на область живота |
| Лечение противомикробными препаратами | Антибиотики назначаются при инфицированном некротическом панкреатите и с профилактической целью в случае стерильного некроза. Основными группами антибактериальных средств являются фторхинолоны (Ципрофлоксацин) и цефалоспорины (Цефпиром) вместе с метронидазолом |
| Инфузионная терапия |
|
| Детоксикация |
|
| Введение гормона гипоталамуса | Соматостатин — гормон, подавляющий функции поджелудочной железы и производство желудочного сока. Еще одним важным свойством является предупреждение развития внутреннего кровотечения |
Показаниями для экстренного хирургического лечения являются:
- Субтотальный и тотальный панкреонекроз.
- Абсцесс поджелудочной железы.
- Гнойный перитонит.
В остальных случаях оперативное вмешательство откладывается на 4–5 дней для стабилизации состояния больного.
Цели операции:
- Восстановление секреции органа.
- Устранение омертвевших тканей и воспалительного экссудата.
- Остановка внутреннего кровотечения.
- Установка дренажа в брюшной полости.
Радикальная операция включает:
- устранение некротических очагов;
- удаление части поджелудочной железы или всего органа;
- удаление поврежденных соседних органов (желчного пузыря и селезенки).
Предпочтение отдается лапаротомическим операциям (через разрез в животе).
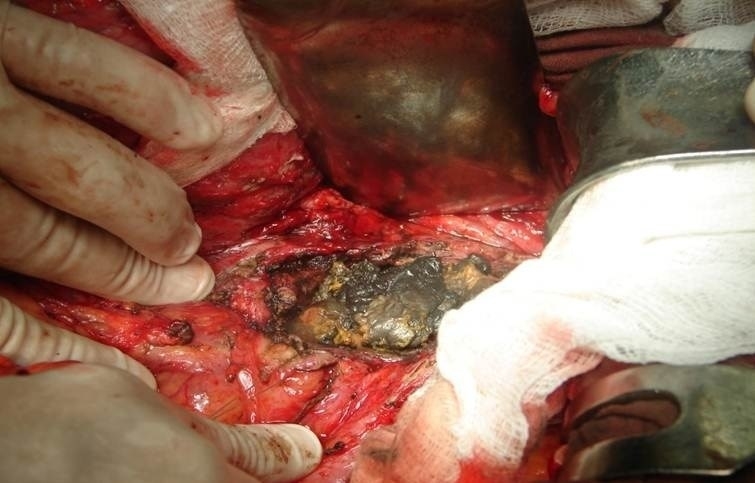
Часто рекомендуется повторное вмешательство при продолжающемся процессе разрушения железы.
Уход и реабилитация
После операции больной считается нетрудоспособным в течение 4 месяцев, иногда и дольше. Уход и реабилитация являются неотъемлемой частью лечения панкреонекроза.
Она включает меры, описанные в таблице:
| Реабилитационные мероприятия | Описание |
| Период восстановления в стационаре |
После операции пациента помещают в палату интенсивной терапии на двое суток. В это время рекомендуется лечебное голодание, проводятся мероприятия по контролю давления, гематокрита, показателей мочи, уровня глюкозы и электролитов в крови. Стабильное состояние больного в течение первых двух суток является поводом к переводу его в общую палату. В это время разрешается щадящая диета, включающая:
Если пациент идет на поправку, то его выписывают через 1,5-2 месяца |
| Реабилитация в домашних условиях |
|
| Диета |
Запрещаются:
Разрешены:
|
Прогноз
Прогноз при панкреонекрозе не всегда благоприятный. Он зависит от возраста пациента, формы недуга, своевременности и адекватности терапии, соблюдения диеты и рекомендаций врача. Сахарный диабет развивается у четверти больных, перенесших некротический панкреатит. Нередко происходит образование псевдокист в железе, развитие хронического панкреатита и свищей.
Высока вероятность летального исхода. Асептический некроз является причиной смерти у 15–40% заболевших. При инфицированном панкреонекрозе этот показатель достигает 60%.








